Publié le 14 avr 2016Lecture 6 min
Insuffisance cardiaque : protéger le patient dès la sortie d’hospitalisation
E. MILLARA
Au cours des dernières années, l’arsenal thérapeutique de l’insuffisance cardiaque s’est enrichi, avec notamment l’arrivée de nouvelles molécules disposant d’un haut niveau de preuves, et de nouvelles recommandations internationales et nationales parues en 2014 et 2015.
Les quelques semaines suivant une décompensation aiguë d’insuffisance cardiaque constituent une période de vulnérabilité, avec un risque d’événements cardiovasculaires très élevé : le taux de mortalité est 6 fois plus important sur cette période, comparativement à une population de patients insuffisants cardiaques n’ayant pas d’antécédent d’hospitalisation. La première cause de mortalité est l’insuffisance cardiaque elle-même, devant la mort subite et les autres causes cardiovasculaires. Plus la classe NYHA est haute, et plus la fraction d’éjection est détériorée, et plus la mortalité est élevée. L’âge croissant et le diabète, particulièrement insulino-traité, aggravent également le risque(1). En outre, la durée moyenne de survie est d’autant plus basse que le patient a été hospitalisé fréquemment(2).
L’optimisation thérapeutique doit être recherchée dès la sortie de l’hôpital
L’objectif du traitement est d’améliorer la qualité de vie, de soulager les symptômes, de prévenir les épisodes de décompensation de façon à réduire le nombre et la durée des hospitalisations, et aussi de ralentir la progression de la maladie et de réduire la mortalité(3). Selon les recommandations européennes de 2012, le patient doit sortir de l’hôpital avec un diurétique, un inhibiteur du système rénine-angiotensine, auxquels est ajouté un bêtabloquant. Ce triptyque constitue le schéma thérapeutique de base(4). Ensuite, selon le profil du patient, en addition à ce schéma thérapeutique standard, de nouvelles molécules ont démontré un bénéfice complémentaire en termes de morbi-mortalité. L’ivabradine et l’éplérénone permettent ainsi un gain additionnel en termes de mortalité.
L’éplérénone (antagoniste de l’aldostérone) a-t-elle prouvé réduire de 15 % la mortalité après 21 mois de suivi en moyenne chez des insuffisants cardiaques de classe NYHA II avec une fraction d’éjection VG inférieure à 35 %. Rappelons que l’étude EMPHASIS-HF d’où sont tirées ces données a été interrompue prématurément pour perte de chances du groupe témoin(5). L’éplérénone avait précédemment montré un bénéfice sur la morbimortalité chez des patients victimes d’un infarctus du myocarde compliqué de dysfonction ventriculaire gauche et d’insuffisance cardiaque, toujours en addition au schéma thérapeutique de base recommandé(6). L’éplérénone est indiquée « en complément des traitements standards, chez des patients stables présentant une dysfonction ventriculaire gauche (FEVG ≤ 40 %) et des signes cliniques d’insuffisance cardiaque après un infarctus du myocarde récent ; chez les patients adultes atteints d’insuffisance cardiaque de la classe NYHA stade II avec dysfonctionnement systolique ventriculaire gauche (FEVG ≤ 30 %) »(7).
Éplérénone et ivabradine : un bénéfice supplémentaire chez des patients recevant une trithérapie standard
Autre molécule récemment intronisée dans le traitement de l’insuffisance cardiaque, l’ivabradine (ralentisseur de la fréquence cardiaque par inhibition sélective des canaux If) est indiquée quand la fréquence cardiaque est supérieure à 75 bpm. En effet, l’étude SHIFT-75 a montré après un suivi moyen de 30 mois une réduction de 17 % de la mortalité toutes causes comme de la mortalité cardiovasculaire, une réduction de 39 % de la mortalité liée à l’insuffisance cardiaque et une réduction de 30 % des hospitalisations pour insuffisance cardiaque chez les patients du groupe recevant l’ivabradine(8). Chez les patients ayant connu leur première hospitalisation durant l’étude, seuls 4 % recevant l’ivabradine ont été réhospitalisés dans les 30 jours contre 6,3 % dans le groupe contrôle, soit une réduction de 35 % dans le groupe ivabradine(9). Ces effets bénéfiques de l’ivabradine sont à rapprocher de l’amélioration rapide des paramètres hémodynamiques : chez des patients atteints d’insuffisance cardiaque avancée (classe NYHA III, fréquence cardiaque 93 ± 8 bpm) avec dépression marquée de la fraction d’éjection (21 ± 7 %), l’injection d’une dose unique d’ivabradine a significativement réduit la fréquence cardiaque mesurée 4 h plus tard, tandis que le volume d’éjection systolique gauche a augmenté de 51 % dans le même temps(10). Ces observations pharmaco- cliniques ont été confirmées en « vie réelle » par une étude ancillaire de SHIFT, ayant pratiqué une exploration échocardiographique chez 275 patients. Après 8 mois de traitement, dans le groupe recevant l’ivabradine, la réduction de la fréquence cardiaque était accompagnée d’une augmentation significative du volume d’éjection systolique comparativement au groupe contrôle (+9 ± 17 ml vs -1 ± 16 ml ; p < 0,0001)(11). L’ivabradine est indiquée « dans le traitement de l’insuffisance cardiaque chronique de classe NYHA II à IV avec dysfonction systolique, chez les patients en rythme sinusal et dont la fréquence cardiaque est supérieure ou égale à 75 bpm, en association au traitement standard comprenant les bêtabloquants, ou en cas de contre-indication ou d’intolérance aux bêtabloquants »(12).
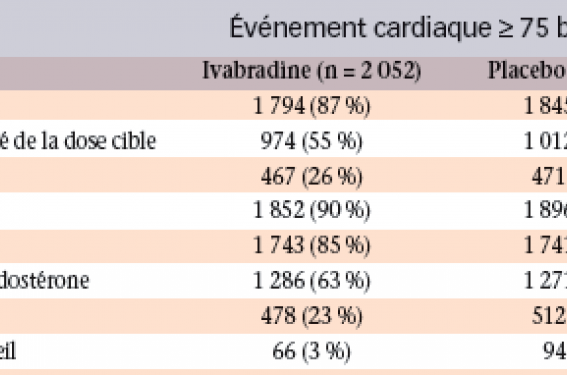
Il faut souligner qu’aussi bien dans l’étude EMPHASIS-HF que dans l’étude SHIFT, les patients étaient très bien traités à l’entrée dans l’étude : 88 % de patients sous bêtabloquant dans l’étude SHIFT, dont plus de 50 % recevant au moins la moitié de la dose maximale, 90 % sous ISRA, plus de 80 % sous diurétiques (tableau). Ainsi, les bénéfices enregistrés dans ces études sont bien additionnels à ceux permis par les traitements de base.
L’optimisation du traitement passe par une optimisation du suivi
Des recommandations européennes parues en 2015 codifient les stratégies de prise en charge de l’insuffisance cardiaque aiguë aux phases préhospitalière, hospitalière et posthospitalière précoce(13). Elles préconisent un contact entre l’équipe hospitalière et le médecin de ville dans les 72 h précédant la sortie de l’hôpital de façon à organiser le relais ambulatoire. Idéalement, le patient doit consulter son généraliste dans la semaine suivante et son cardiologue dans les deux semaines suivantes de façon à assurer la titration des médicaments de l’insuffisance cardiaque.
Ne pas négliger la réadaptation et l’éducation thérapeutique
La réadaptation cardiovasculaire inclut non seulement le réentraînement à l’effort et l’apprentissage des activités physiques à poursuivre, mais également l’éducation thérapeutique spécifique, pluridisciplinaire, qui doit donner au patient les moyens d’améliorer son pronostic par des comportements adaptés(14).
L’exercice physique exerce des effets bénéfiques reconnus, qui résultent de mécanismes intriqués :
- effets sur le remodelage musculaire ;
- effets sur le remodelage et la fonction vasculaire ;
- effets neuro-hormonaux ;
- effets antithrombotiques ;
- effets antioxydants ;
- réduction de l’inflammation systémique de bas grade.
Un gain de capacité fonctionnelle de 1 MET (3,5 ml/min/kg d’oxygène) s’accompagne d’une diminution de la mortalité de près de 15 %(14)
La réadaptation cardiaque concerne les patients dont l’insuffisance cardiaque est stabilisée, en classe II-III de la NYHA, quelle que soit la fraction d’éjection; les patients en classe III (avec pic VO2 < 15 ml/kg/min) sont ceux qui retirent le plus grand bénéfice de la réadaptation(3). Celle-ci doit idéalement être entreprise le plus vite possible après la sortie d’hospitalisation. La période de réadaptation représente aussi un moment privilégié pour l’ajustement des traitements médicamenteux. Malheureusement, malgré des bénéfices prouvés et une place de niveau IA dans les recommandations des Sociétés européenne et française de cardiologie, moins de 10 % des patients éligibles vont en réadaptation.
L’éducation thérapeutique s’inscrit dans le parcours de soins du patient(3) et fait partie intégrante des séjours de réadaptation. L’ETP vise à faire acquérir au patient et à son entourage des compétences leur permettant de gérer la maladie, de réaliser certains gestes liés aux soins et de prévenir les complications évitables. Explications sur le fonctionnement du cœur, les facteurs de risque cardiovasculaire, l’insuffisance cardiaque, les explorations en cardiologie, les signes d’alerte, les médicaments et les gestes qui sauvent(14), autosurveillance du poids, de la pression artérielle, de la fréquence cardiaque, adaptation à la demande du traitement diurétique, règles d’hygiène de vie(3) sont autant de thèmes auxquels le patient doit être au minimum sensibilisé et si possible formé de façon à devenir véritablement acteur de sa thérapie.
En pratique
Le mois suivant l’hospitalisation pour insuffisance cardiaque est une période à haut risque.
L’optimisation thérapeutique doit être entreprise dès la sortie de l’hôpital.
Outre le triptyque standard diurétique-IEC-bêtabloquant, l’adjonction d’éplérénone et/ou d’ivabradine selon le profil des patients, apporte un bénéfice additionnel d'environ 15 % sur la mortalité.
Le relais entre équipe hospitalière et médecin généraliste et cardiologue de ville doit être organisé avant la sortie et s’effectuer dans les 2 semaines suivantes.
La réadaptation cardiaque et l’éducation thérapeutique sont des piliers indispensables de la prévention secondaire.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :