Publié le 15 avr 2023Lecture 12 min
L’essentiel 2022 en réadaptation, cardiologie du sport et prévention
Mohamed GHANNEM, APERE université Jules Verne Picardie, Hôpital de Gonesse, Président du Groupe GERS-P de la SFC

-
Réadaptation cardiaque
Projets liés à l’article 51
L’article 51 de la loi de financement de la Sécurité sociale de 2018 (l’arrêté du 29 juillet 2021 modifiant l’arrêté du 27 mai 2020) permet d’expérimenter des dispositifs innovants visant à améliorer la prise en charge des patients, l’efficience du système de santé et l’accès aux soins. Alors que le bénéfice de la réadaptation cardiaque en centre (CRC) est largement démontré, 65 % des patients n’y ont pas accès. Le développement de programmes innovants pour augmenter les possibilités de réadaptation cardiovasculaire pour nos patients est un enjeu de santé publique. Pour ce faire, 5 projets sont autorisés dans le cadre de l’article 51.
Le programme Walk Hop
Le programme de téléréadaptation cardiaque à domicile (HBCT) « Walk Hop » est porté par Durtol, et cherche à démontrer sa capacité à prendre en charge de manière sûre et appropriée les patients coronariens à faible risque habituellement absents des programmes conventionnels.
Au total, 3 200 patients coronariens à faible risque (avec un score RARE inférieur à 4) seront recrutés dans 8 centres français de réadaptation cardiaque (CRC). La durée de l’étude est de 42 mois. À la suite d’une première évaluation au CRC, 20 séances de téléréadaptation cardiaque à domicile sont proposées. Le système comprend une plateforme pluridisciplinaire constituée d’un portail sécurisé et d’une application permettant au patient de communiquer avec le CRC (suivi des alertes). Les patients seront équipés d’un vélo ergométrique et d’un moniteur de fréquence cardiaque. L’application patient propose des séances personnalisées de rééducation physique avec renforcement musculaire, activité aérobie et éducation thérapeutique sélectionnées par le CRC. Le CRC collecte les données des séances, l’adhésion au programme (réalisation et observance), les symptômes, les critères de qualité de vie et le kilométrage économisé.
À 3 mois d’étude, 52 patients sont inclus, 80 % sont des hommes, l’âge moyen est de 55 ans, 13,2 % sont diabétiques, 31,6 % ont une hypercholestérolémie, 28,9 % ont une hypertension artérielle et 23 % sont tabagiques. Aucun événement cardiaque pendant 1 067 séances à domicile n’est signalé, l’observance est de 76,6 %, moins d’une alerte par patient (complétude et sécurité) est notée, et 593 km sont économisés par patient.
EVA Corse
Le projet est porté par les centres hospitaliers de Bastia, Ajaccio et 7 établissements de santé pluridisciplinaires (EPS). 1 071 patients seront recrutés de décembre 2021 à février 2025.
Après un bilan initial réalisé en centre, 20 séances de réadaptation en endurance et renforcement musculaire sont programmées en 5 semaines, 6 séances sont réalisées en centre, puis 14 séances à l’Établissement de santé pluridisciplinaire (EPS) le plus proche du domicile du patient, cette délégation au centre le plus proche permet d’économiser le transport.
READ’HY
Le centre hospitalier de Bligny porte le projet. L’expérimentation porte sur l’inclusion de 500 patients de janvier 2022 à janvier 2025, et vise à démontrer l’autonomie du patient pour pratiquer sa réadaptation cardiaque à domicile en toute sécurité, avec appels téléphoniques et surveillance régulière au centre.
Un séjour classique de 5 jours en centre de réadaptation, permet de faire un bilan initial et d’élaborer un programme personnalisé au patient, le patient doit effectuer ensuite 30 à 40 séances d’endurance et de renforcement musculaire en 10 semaines ; 3- 4 séances seront faites à domicile et 1 séance par semaine en centre. Ce programme hybride avec alternance des séances à distance et en centre permet une autonomie et une sécurité pour le patient.
Structure libérale légère
Le projet de réadaptation libérale est porté par le Dr Marcadet. Après un bilan au centre de réadaptation comportant :
– une consultation d’entrée ;
– une VO2 d’entrée ;
– une consultation par une diététicienne ;
– une consultation par une psychologue ;
– des ateliers thérapeutiques : sur maladie coronaire, médicaments, insuffisance cardiaque, etc. ;
– d’autres explorations cardiologiques sont pratiquées si nécessaire (ETT, polygraphie, Holter ECG, MAPA...).
Vingt séances de réadaptation à l’effort de 1 h sont programmées en 1 à 3 mois selon les possibilités du patient, tout en lui expliquant qu’il vaut mieux faire 3 séances par semaine.
À mi-parcours, le patient est revu en consultation, et en fin du programme, un bilan est de nouveau réalisé.
L’avantage de cette réadaptation « à la carte » est de donner une souplesse pour les patients qui ne peuvent pas suivre nos programmes classiques en centre.
As du Cœur
Azur Sport Santé, centre de ressource et d’expertise en sport-santé, porte l’expérimentation As du Cœur avec l’accompagnement du ministère des Solidarités et de la Santé, du ministère chargé des Sports et de l’Assurance maladie.
Dès octobre 2021, tout patient qui débutera sa réadaptation cardiovasculaire dans un des 10 centres de soins de suite et de réadaptation expérimentateurs pourra bénéficier du programme As du Cœur d’activité physique adaptée (APA) thérapeutique pris en charge par l’Assurance maladie, à l’issue de sa réadaptation.
Ce programme d’APA thérapeutique durera 5 mois et aura pour but d’accompagner le patient vers une pratique durable et régulière.
Il comporte 2 volets :
– un volet centré sur la pratique : 2 séances d’APA par semaine (incluant un travail cardio-respiratoire et de renforcement musculaire) encadrées par un intervenant en APA formé et 1 séance en autonomie ;
– un volet centré sur l’accompagnement vers une pratique durable : 4 ateliers éducatifs (3 individuels et 1 collectif) incluant des outils visant à développer sa motivation dans la durée (coconstruction d’objectifs, conduite de réassurance, mobilisation des ressources, soutien motivationnel, orientation post-programme).
Les structures d’APA dispensant le programme As du Cœur ont été sélectionnées selon un cahier des charges qualité.
Une évaluation indépendante de l’expérimentation sera menée et analysera sa faisabilité, son efficience et sa reproductibilité. Elle conditionnera une éventuelle généralisation du dispositif.
Réadaptation cardiaque du patient en arythmie complète par fibrillation atriale (AC/FA)(1)
Neuf essais cliniques contrôlés randomisés et non randomisés ont été inclus dans une méta-analyse, ils comparaient les effets d’une réadaptation cardiaque (RC) basée sur l’exercice physique chez des patients en arythmie complète par fibrillation atriale de divers types (AC/FA), par rapport à un groupe témoin également en AC/FA, mais aux soins habituels et sans réadaptation cardiaque.
Cette méta-analyse regroupe 959 patients (483 patients ont une réadaptation cardiaque, et 476 patients représentent le groupe témoin). La mortalité toutes causes confondues est comparable dans les 2 groupes (p = 0,64).
Cependant, par rapport au groupe témoin, des améliorations sont retrouvées dans le groupe réadaptation cardiaque, la qualité de vie est meilleure (meilleur score de la composante mentale, p = 0,04, et meilleur score de la composante physique, p = 0,04), la capacité d’effort augmente (le pic de VO2 augmente en moyenne de 1,59 mL/kg/min, p = 0,04 ; au test de marche de 6 minutes l’augmentation est en moyenne de 46,9 mètres, p < 0,001). Les symptômes de l’AC/FA sont également plus rares chez les patients réadaptés, l’amélioration de ces symptômes est due à l’effet bradycardisant de l’exercice physique, qui contrairement aux bêtabloquants en plus de la baisse du rythme ventriculaire, augmente la capacité physique.
Les recommandations européennes 2021 dans le diagnostic et le traitement de l’insuffisance cardiaque aiguë et chronique(2)
La réadaptation cardiaque dans l’insuffisance cardiaque chronique est hautement recommandée (IA), elle baisse la morbi-mortalité cardiovasculaire, cependant dans les recommandations de 2021 (tableau 1), même si la réadaptation cardiaque n’est pas explicitement citée, ses différentes composantes sont hautement recommandées (exercice physique, éducation thérapeutique, autogestion…).
La téléréadaptation du sujet âgé(3)
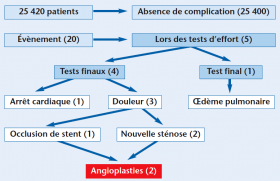
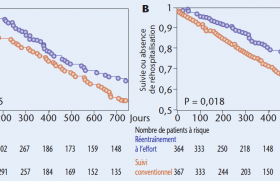
Au total, 179 patients ont refusé un séjour en réadaptation cardiaque (RC) en centre, mais ils ont accepté de participer à l’étude européenne sur l’efficacité et la durabilité des programmes actuels de réadaptation cardiaque chez les personnes âgées. Ils sont randomisés en 2 groupes : un groupe interventionnel de 79 patients ayant bénéficié d’un programme de réadaptation à domicile pendant 6 mois avec une télésurveillance et un coaching basé sur des entretiens motivationnels pour les stimuler à atteindre leurs objectifs d’exercice, et un groupe témoin, dont les participants n’ont reçu aucune forme de RC tout au long de la période d’étude.
Le pic de VO2 à 6 mois et à 1 an est le critère primaire ; 17 patients ont été perdus de vue et ont été exclus de l’étude.
Le coût de l’efficacité de la réadaptation a été calculé. Dans l’analyse coût-efficacité sont pris en compte les coûts directs du programme de RC, et des soins enregistrés pendant la période d’observation depuis la randomisation jusqu’à la fin de l’étude.
Les coûts des soins de santé (p = 0,802) n’étaient pas significativement différents entre les deux groupes. Cependant, les coûts totaux étaient significativement plus élevés dans le groupe d’intervention (p = 0,040).
Pour chaque amélioration d’une unité (mL/kg/min du pic de VO2), le coût est de 1 085 euros à 6 mois, et de 1 103 euros à 12 mois.
Mais de grandes différences dans les rapports coût-efficacité différentiels pour le pic de VO2 à 6 mois et à 12 mois sont retrouvées, entre les participants adhérents et les participants non adhérents ; en effet l’adhésion des patients au programme baisse significativement le coût-efficacité.
Le changement de la qualité de vie était similaire dans les deux groupes.
D’un point de vue économique et sanitaire, le programme de télé-réadaptation à domicile est une alternative efficace et rentable pour les patients cardiaques âgés qui ne souhaitent pas participer à un programme de réadaptation régulier pour améliorer leur condition cardio-respiratoire.
Cardiologie du sport
Les premières directives de retour au sport à la suite d’une infection par la Covid-19 étaient nécessairement prudentes en raison de la connaissance limitée de la maladie, et de ses complications : isolement 14 jours et exercice 14 jours après la disparition des symptômes.
Les recommandations de l’Australie et la Nouvelle-Zélande
Ces 2 pays ont eu les vagues d’Omicron en décembre 2021 et début 2022, et après vaccination. Les recommandations sont moins contraignantes, la sévérité et la durée des symptômes restent l’indicateur clé guidant le retour à l’exercice dans ces dernières recommandations :
– si les symptômes sont importants, il faut éviter de faire de l’exercice sportif ;
– les sportifs asymptomatiques ou dont les symptômes ont disparu ou ont diminué : ils peuvent commencer l’exercice avec un retour progressif au niveau d’activité préinfection.
La reprise de l’exercice est basée sur les habitudes d’exercice de l’individu, avant l’infection.
Au départ, il faut essayer 15 à 30 minutes d’exercice à environ 50 % de l’intensité à laquelle ils étaient habitués avant l’infection. Si cela est bien toléré, la même intensité doit être répétée pendant les deux jours suivants (jours 2 et 3).
Si bonne tolérance, l’intensité de l’exercice peut alors être augmentée à environ 75 % de l’intensité à laquelle l’individu était habitué, avant l’infection, à partir du 4e jour, la durée peut également être augmentée à 30 minutes, ou plus.
Si bien toléré, cela doit être répété les deux jours suivants (jours 5 et 6).
S’il n’y a eu absolument aucune réaction indésirable à la tentative d’exercice, le sportif ne pourrait envisager de reprendre ses habitudes d’exercice normales avant la Covid-19 qu’à partir du 7e jour.
En revanche, les examens médicaux de routine, y compris le dépistage cardiaque, ne sont pas recommandés chez les personnes qui reprennent l’exercice après la Covid-19.
L’investigation cardiaque ne doit être envisagée que lorsqu’elle est cliniquement indiquée (douleur thoracique, palpitations…).
Figure 1
Les recommandations françaises en cardiologie du sport
Pour les mineurs (< 18 ans), le certificat de non-contre-indication à la pratique sportive est remplacé par un questionnaire rempli par les parents et le sportif, sauf cas particulier.
Pour les adultes (> 18 ans), le certificat de non-contre-indication à la pratique sportive est nécessaire pour les disciplines sportives à contraintes particulières, ce certificat est exigé tous les 3 ans.
Mais pour les sportifs licenciés, la fédération se garde le droit d’exiger un certificat de non-contre-indication quand elle le juge nécessaire.
Pour les compétitions des sportifs amateurs, les organisateurs exigent un certificat de noncontre- indication tous les ans (encadré 1).
Prévention
L’étude RACING Study(4)
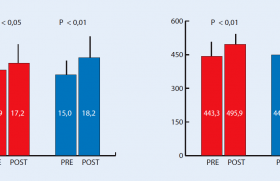
En prévention secondaire, faut-il une association statine à faible dose à l’ézétimibe 10 mg ou une statine à forte dose pour avoir au plus vite un LDL-C optimal (0,55 g/l).
L’étude RACING Study a essayé de répondre à cette question. 3 780 patients ont été randomisés en 2 groupes :
– un groupe rosuvastatine 20 mg (n = 1 886) ;
– un groupe rosuvastatine 10 mg + ézétimibe 10 mg (n = 1 894).
Le critère primaire est un composite (MACE) : décès cardiovasculaire, événements cardiovasculaires majeurs, accident vasculaire cérébral non fatal à 3 ans.
À 1 an : dans le groupe association 73 % des patients ont un LDL à 0,58 g/L, alors que dans le groupe rosuvastatine 20 mg seuls 55 % ont un LDL-C à 0,68 g/dL. À 3 ans : dans le groupe association 72 % des patients ont un LDL à 0,58 g/L alors que dans le groupe rosuvastatine 20 mg seuls 58 % ont un LDL-C à 0,66 g/L.
En outre, l’intolérance et l’arrêt du traitement sont de 8,2 % dans le groupe rosuvastatine et de 4,2 % dans le groupe association (p = 0,0001).
Quant à l’incidence du critère primaire à 3 ans, elle est identique dans les 2 groupes (p = 0,89).
Figure 2, tableaux 2 et 3
Association entre les niveaux du HDL-cholestérol et la mortalité(5)
Nous savons que le HDL-C est cardioprotecteur, mais jusqu’à quel niveau le reste-t-il ?
Deux cohortes :
– l’une anglaise regroupant 14 478 patients suivis pendant 8,9 ans ;
– l’autre américaine de 5 467 patients suivis pendant 6,7 ans.
Ont montré :
– que la mortalité cardiovasculaire et la mortalité totale en fonction du niveau du HDL évoluent en forme de J ;
– que pour un HDL-C > 80 mg/dL la mortalité cardiovasculaire augmente avec un risque relatif RR de 1,96 ;
– que pour un HDL-C > 80 mg/dL la mortalité totale augmente avec un risque relatif RR de 1,71 ;
– qu’un HDL-C à 0,55 mg/L représente la plus faible mortalité cardiovasculaire et totale.
Enfin, pour un HDL-C > 80 mg/dl la mortalité est plus élevée chez l’homme que chez la femme (le risque relatif chez l’homme est de 2,63 contre 1,39 chez la femme).
Figure 3
REDUCE-IT(6)
Il s’agit d’une étude randomisée en double aveugle qui a comparé l’icosapent éthyl (2 g × 2 par jour) à un placebo dans le traitement des hypertriglycédémies en prévention secondaire.
Dans cette étude, 8 179 patients ont été randomisés, 70 % des patients sont en prévention secondaire, 59 % sont diabétiques, et 30 % ont un facteur de risque en plus du diabète, ils sont tous sous statine et gardent des triglycérides entre 1,35 g/L et 5 g/L.
Ils étaient randomisés en traitement par 2 g × 2 par jour de l’icosapent éthyl contre un placebo.
Le critère primaire est un composite : décès cardiovasculaire, infarctus du myocarde non fatal, accident vasculaire cérébral non fatal, angor instable et revascularisation coronaire.
À 5 ans, l’icosapent éthyl baisse le critère primaire de 25 % par rapport au placebo.
Cette diminution est due à une amélioration du profil lipidique (LDL-C, LDL oxydés, Lp[a], triglycérides, Lp-PL-A2), une baisse des facteurs de l’inflammation (CRPu, interleukines 1b, interleukines IL-6) et à une baisse de l’homocystéine.
À 5 ans, le traitement par 2 g × 2 par icosapent éthyl × 2 par jour, l’icosapent éthyl baisse, le décès cardiovasculaire, l’infarctus du myocarde non fatal, l’accident vasculaire cérébral non fatal, l’angor instable et la revascularisation coronaire de 25 % par rapport au placebo, améliore le profil lipidique et diminue les facteurs de l’inflammation.
Figure 4 et tableau 4
Le sulodexide : amélioration de la dysfonction endothéliale et de la symptomatologie du Covid long, aperçu de l’étude TUN-EndCOV(7)
C’est une étude prospective quasi expérimentale multicentrique. Un total de 290 patients de l’étude TUN-EndCOV présentant des symptômes longs de Covid-19 et une dysfonction endothéliale ont été inclus. La fonction endothéliale a été évaluée cliniquement à l’aide d’un protocole d’hyperémie réactive post-occlusive avec dispositif de surveillance thermique des doigts. L’indice de qualité endothéliale (EQI) a été évalué à l’inclusion et à 21 jours plus tard. La population étudiée a été assignée à un groupe sulodexide (144 patients) ou à un groupe sans traitement médical (146 patients). Les caractéristiques cliniques étaient similaires à l’inclusion dans les deux groupes. La fatigue, l’essoufflement et les douleurs thoraciques étaient les symptômes les plus courants, respectivement 54,5, 53,8 et 28,3 %. À 21 jours, le groupe sulodexide s’est amélioré significativement par rapport au groupe sans traitement médical pour les douleurs thoraciques (83,7 vs 43,6 %, p < 10-3), les palpitations (85,2 vs 52,9 %, p = 0,009) et la fonction endothéliale (delta-EQI médian 0,66 [0,6] contre 0,18 [0,3] ; p < 10-3). L’amélioration de la fonction endothéliale était significativement corrélée à l’amélioration de la douleur thoracique et des palpitations (ASC, c’est-à-dire aire sous la courbe = 0,66, IC [0,57-0,75], p = 0,001 et ASC = 0,60, IC [0,51-0,69], p = 0,03, respectivement).
Le sulodexide améliore les symptômes des patients atteints de Covid-19 long, par l’amélioration de la fonction endothéliale ; en effet la diminution des douleurs thoraciques, des palpitations, de la fatigue et des troubles neurocognitifs est concomitante avec l’amélioration de la fonction endothéliale.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :