Explorations-Imagerie
Publié le 02 mar 2004Lecture 10 min
Quelle place pour le scanner coronaire dans l'imagerie cardiologique moderne ?
P. DUPOUY, J.-M. PERNES, E. APTECAR, S. CHAMPAGNE, K. BOUGRINI, M. AUGUSTE, D. HOVASSE et J.-P. CONVARD, PCVI 92, hôpital privé d’Antony
Le développement technologique de l’imagerie scanner avec des acquisitions multicoupes et des rotations rapides permet d’acquérir en moins de 30 secondes l’image d’une structure anatomique comme le cœur avec une résolution spatiale et temporelle autorisant la visualisation des structures cardiaques fines et, en particulier, des artères coronaires.
Alors que ce type de machines sophistiquées se répand dans les services d’imagerie, se pose la question de déterminer la place de cette nouvelle technique par rapport à la coronarographie dans le diagnostic des lésions coronaires.
Un peu de technique
La vitesse de rotation de l’hélice, le nombre sans cesse croissant des barrettes d’acquisition et la synchronisation à l’ECG permettent d’obtenir actuellement une résolution temporelle de moins de 150 ms et une résolution spatiale de 0,8 mm.
Une acquisition cardiaque se fait sur une apnée de 20 à 30 se-condes, tout à fait supportable par la majorité des patients. Ces chiffres sont à comparer à la résolution spatiale d’une coronarographie qui est < 0,5 mm. Le gain en résolution temporelle permet de pouvoir traiter des cœurs pas forcément bradycardes.
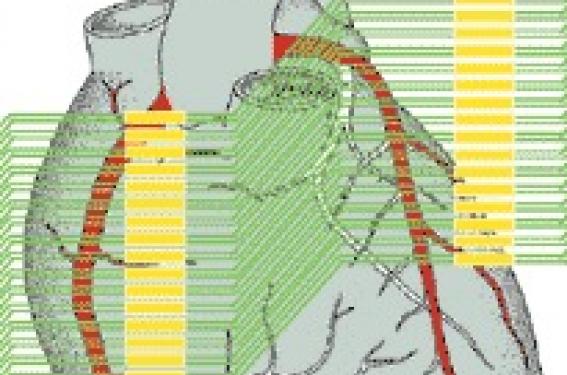
Cette imagerie n’est possible que grâce à la synchronisation à l’ECG qui permet de reconstruire des « piles » d’images correspondant aux structures cardiaques sélectionnées au même temps ou phase de l’intervalle RR (figure 1).
Figure 1. À chaque rotation, l’acquisition se fait sur une hauteur de 24 mm (16 x 1,5). À chaque rotation, la table se déplace de quelques centimètres, ce qui permet de balayer tout le volume cardiaque. La reconstruction se fait à partir d’un couplage à l’électrocardiogramme qui permet de choisir les coupes acquises à la même phase de l’intervalle RR et de limiter l’artefact de mouvement cardiaque. Plus la vitesse de rotation est rapide meilleure sera la résolution temporelle. Pour améliorer la résolution spatiale, le déplacement de la table est moins important que la largeur de l’hélice, ce qui provoque une surirradiation des structures anatomiques (pitch < 1).
Validation
Actuellement, il y a sur le marché deux types de machines : les scanners 4 et 16 barrettes. Les 16 barrettes ont de meilleures résolutions temporelles et spatiales, mais les deux types de technologie ont été étudiés et validés dans l’imagerie coronaire.
Scanner 4 barrettes
Le nombre de patients dans toutes les études est relativement faible (une cinquantaine) et toutes ces études se sont limitées à l’exploration de quelques segments coronaires épicardiques, sans aller au-delà des branches principales. Malgré un nombre de segments étudiés limités (de 8 à 9), 30 % environ d’artères restent non évaluables.
Quand on compare la qualité diagnostique du scanner à celle de la coronarographie (qui reste l’examen de référence), on s’aperçoit que la sensibilité, si elle est bonne, reste cependant imparfaite (aux alentours de 80/90 % au maximum).
La précision diagnostique du scanner 4 barrettes concernant la présence d’une sténose reste moyenne, alors que la précision diagnostique relative à l’élimination d’une lésion coronaire est tout à fait performante.
L’interprétation des segments proximaux est beaucoup plus performante que celle des segments moyens ou distaux :
- cela est particulièrement net sur la coronaire droite, avec une sensibilité diagnostique dans le segment proximal de la coronaire droite à 90 %, qui tombe à 60 % dans les segments moyens ou distaux ;
- le tronc commun a une sensibilité diagnostique de pratiquement 100 %, l’IVA proximale de 90 % alors que l’IVA moyenne n’est plus qu’à 75 % ;
- l’artère probablement la plus difficile à évaluer avec un scanner coronaire est la circonflexe, avec une sensibilité diagnostique à 70 % sur son segment proximal et qui tombe à 35 % ou moins dans son segment moyen.
Par ailleurs, il a été bien montré que la sensibilité et la spécificité du scanner coronaire dans le diagnostic des lésions épicardiques sténosantes variaient en fonction de la définition du degré de sténoses, avec une sensibilité qui peut passer de 85 à 92 %, quand on passe de 50 à 70 % de définition de sténose significative.
Sur ces scanners 4 barrettes dont la résolution temporelle est insuffisante, la précision diagnostique est meilleure lorsque la fréquence cardiaque est < 70. D’où l’utilisation systématique par certaines équipes de l’injection intraveineuse de bêtabloquants, le plus souvent de courte durée de vie, ou de la prise per os une heure avant l’acquisition scanographique.
Scanner 16 barrettes
Ces machines étant relativement récentes, il y a peu d’études dans la littérature internationale. On peut citer deux études principales publiées dans Circulation en 2002 et 2003 à propos d’une soixantaine de patients pour chacune d’entre elles. Les deux études ont utilisé des bêtabloquants avec une fréquence cardiaque moyenne de 60/min.
La durée d’acquisition est nettement plus supportable qu’avec les scanners 4 barrettes, puisqu’elle se situe aux alentours de 20 secondes, ce qui est tout à fait acceptable par la plupart des patients que nous avons en charge.
L’amélioration de la résolution spatiale obtenue avec ses nouvelles machines permet cette fois de s’intéresser à pratiquement tous les segments coronaires ou en tout cas à tous ceux qui sont supérieurs à 2 mm et d’obtenir une image dont la précision approche celle de la coronarographie (figure 2).
Dans ces conditions anatomiques bien plus performantes, les chiffres de sensibilité, spécificité et valeur prédictive sont à peu près identiques à ceux trouvés avec les scanners de la précédente génération 4 barrettes. Ainsi la sensibilité diagnostique se situe aux alentours de 80/90 %, alors que la spécificité est aux alentours de 80 % et la valeur prédictive négative autour de 80 %.
Il faut réinsister sur le fait que, cette fois, ces études s’intéressent à tout le réseau coronaire épicardique, ce qui explique que les chiffres soient légèrement moins bons que précédemment décrits. En revanche, quand on se limite aux gros troncs épicardiques et aux artères secondaires principales, les sensibilité et, surtout, spécificité sont excellentes.
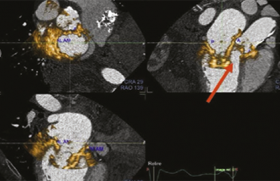
Figure 2. Bilan des lésions coronaires. Dissection spontanée du tronc commun et de la coronaire gauche avec occlusion de l’IVA. On notera la similitude des deux types d’imagerie : angiographique et scanner. En médaillon sur l’image du bas à droite, une coupe transversale de la coronaire disséquée. Le traitement a été dans un premier temps médical. Le scanner pourrait permettre de surveiller l’évolution des lésions.
Comme en coronarographie, la précision diagnostique varie en fonction de la définition de la sténose coronaire. Plus on se trouve aux alentours d’une sténose de 50 %, plus facilement celle-ci sera déterminée comme significative ou non significative, jouant ainsi sur la qualité diagnostique de l’imagerie. Il faut souligner que si la coronarographie peut se permettre d’utiliser des paramètres rationnels et non « critiquables » (mais pas forcément « cliniques ») comme l’angiographie quantitative, l’imagerie scanner ne présente pas encore aujourd’hui de quantification fiable des sténoses. Ainsi, la plupart des faux négatifs ou des faux positifs de ces études se situent à un niveau de sténoses moyennes d’environ 40 à 50 %.
Quoi qu’il en soit, la précision diagnostique de toutes ces machines reste assez performante puisqu’on peut considérer qu’elles sont capables de caractériser un arbre coronaire comme normal dans 85 à 100 % des cas. Cependant, la précision relative à la présence ou non de lésion, dont dépend directement la sensibilité, chute aux alentours de 70 %, que les patients soient mono- ou pluritronculaires.
Les pièges de l’imagerie scanner coronaire
Comme on l’a vu, l’imagerie par scanner coronaire pourrait être, dans un avenir relativement proche, une alternative à la coronarographie dans certaines indications ; il n’en reste pas moins que certains pièges doivent être connus et peuvent donner lieu à des faux diagnostics.
Cas des occlusions coronaires complètes et courtes
Il faut bien garder à l’esprit que l’image reconstruite de tout l’arbre coronaire est le résultat d’une acquisition qui se fait sur 20 à 30 secondes et ne donne aucune idée de la direction de remplissage de l’artère coronaire explorée. à partir de cette notion, on comprend aisément qu’une occlusion courte avec opacification rétrograde complète et rapide donnera le même type d’image qu’une sténose courte avec remplissage antérograde de l’aval de cette même artère.
Le diagnostic différentiel entre l’occlusion et la sténose peut ne pas être évident ; on connaît l’importance diagnostique de ce type d’image en termes de qualité et de réussite d’une revascularisation percutanée. Cela a, d’ailleurs, déjà été dé-montré en 2001 par une étude qui montrait une sensibilité diagnostique de 80 % sur la lésion sténosante, alors qu’elle tombait à 60 % sur les lésions d’occlusion.
Vasomotricité
Un sujet cher aux cardiologues — et en particulier aux cardiologues interventionnels — reste la vasomotricité coronaire. Les spasmes, qui peuvent être provoqués par la sonde de coronarographie, sont le plus souvent tout à fait spontanés et doivent être différenciés d’une sténose coronaire.
Là encore, le scanner coronaire présente quelques limites dans la mesure où il ne permet qu’une seule acquisition puisque l’injection d’iode est unique. La dose d’irradiation lors de l’injection unique n’autorise pas un deuxième essai. Il n’est pas encore passé dans les mœurs de faire les acquisitions sous dérivés nitrés. Dans ces conditions, une maladie spastique risque d’être diagnostiquée comme une maladie coronaire organique et d’orienter le patient vers une revascularisation dont il n’aurait pas besoin, à la place d’un traitement médical antispastique.
Place et indications actuelles du scanner coronaire
La coronarographie... thérapeutique, et le scanner... diagnostique ?
Tous les cardiologues seront d’accord pour positionner la coronarographie comme un acte thérapeutique ayant pour but de définir la présence ou non de lésion épicardique significative. Idéalement, tous les patients ayant une coronarographie devraient bénéficier d’un geste de revascularisation, la coronarographie permettant de déterminer les caractéristiques des lésions et le type de revascularisation à proposer. Il s’agit cependant d’un geste invasif dont la morbidité n’est pas nulle. Par ailleurs, une des limites de la coronarographie est qu’elle ne permet pas d’appréhender le caractère stable ou instable d’une plaque d’athérome non sténosante.
Le scanner coronaire est une technique moins invasive, entraînant peu de complications, en tout cas graves. Il ne nécessite habituellement pas d’hospitalisation, mais sa morbidité n’a jamais été évaluée chez des patients fragiles comme les insuffisants cardiaques. Peut-être permet-il une approche plus pertinente de la plaque instable (figure 3).
Figure 3. Caractérisation de la structure de la plaque. Sténose longue et régulière de l’IVA proximale qui se révèle être une plaque molle à l’imagerie scanner. Ce type d’image peut permettre de décrire la structure de la lésion.
Indications
• Il est donc licite de l’utiliser pour éliminer une pathologie coronaire, soit dans le bilan valvulaire, soit dans le bilan de cardiopathie dilatée, soit dans le bilan de douleurs thoraciques atypiques. On peut aussi étudier sa place dans les bilans préopératoires des patients polyartériels. Si l’examen émet un doute sur une lésion coronaire, on ne peut actuellement pas se passer de la coronarographie (figure 4).
• Une autre indication potentielle de ce type d’imagerie est probablement le suivi anatomique de certaines « réparations » par pontage ou par dilatation avec mise en place d’un stent. Cette imagerie permet, dans certains cas, de vérifier la présence ou non d’une resténose, en particulier au niveau des troncs communs (figures 5 et 6).
Théoriquement, tous les patients qui nous sont adressés en coronarographie devraient avoir un diagnostic fonctionnel d’ischémie myocardique. Cependant, avec une prise en charge médicalisée toujours plus performante et rapide, il est de notoriété publique que de nombreux patients arrivent en coronarographie sans réelle recherche préalable et non invasive d’ischémie myocardique. Ainsi, 20 à 25 % de coronarographies pratiquées sont normales.
La philosophie de la prise en charge d’un patient potentiellement coronarien passe aujourd’hui par une recherche non invasive de l’ischémie myocardique par écho de stress, scintigraphie, épreuve d’effort ou électrocardiogramme tout simple. La coronarographie n’est là, en fait, que pour faire un état des lieux anatomique des lésions, afin de proposer un traitement qui visera à améliorer le pronostic, certes vital, mais aussi symptomatique du patient.
Figure 4. Coronaires normales. Scanner coronaire normal. Toutes les structures épicardiques habituelles sont bien visibles avec un contraste homogène, sans sténose. En médaillon au centre une visualisation 3D de toutes les structures vasculaires du cœur : artères et veines. La valeur prédictive et la spécificité excellentes retrouvées dans les études autorisent à rassurer le patient et à ne pas proposer de coronarographie.
Figure 5. Contrôle des pontages. Anastomose distale d’un pontage mammaire IVA moyenne. On remarque la parfaite similitude des deux images qui permet de conclure à l’absence de sténose à ce niveau. L’IVA paraît très calcifiée sur le scanner, ce qui n’était pas évident sur la coronarographie.
Figure 6. Contrôle des stents. Stent du tronc commun gauche. La prothèse est bien visible et ne génère pas d’artefact particulier qui pourrait en gêner l’interprétation. Le contraste à l’intérieur du stent est bien visible et homogène, identique à l’image angiographique. Une telle qualité d’image pourrait autoriser un suivi scanographique de cette prothèse. Restent à préciser l’aspect qu’aurait une resténose intrastent et surtout la précision de sa détection.
En bref
Le scanner coronaire qui donne des images moins précises que celles de la coronarographie, doit-il se situer en tant qu’examen de dépistage en amont des examens de recherche non invasive de l’ischémie myocardique chez les patients ayant un ou plusieurs facteurs de risque, ou doit-il se situer en synergie avec ces examens pour renforcer la sensibilité modeste d’une épreuve d’effort ?
Tout cela reste à préciser. Il faut encore probablement améliorer la technologie en améliorant la résolution spatiale et en diminuant l’irradiation du patient, afin que cela puisse devenir un examen de routine.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :