Mise au point
Publié le 31 mai 2014Lecture 6 min
Quelles sont les applications des mesures d'impédance thoracique faites par les prothèses rythmiques ?
S. REUTER, S. GARRIGUE, Clinique Saint-Augustin, Bordeaux
La programmation des prothèses rythmiques, certaines à visée hémodynamique par le biais de la resynchronisation, doit être adaptée au statut clinique de chaque patient appareillé. L’état du patient implanté est désormais reflété par une multitude de données (activité, charge en arythmie, monitoring du segment ST, etc.), parmi lesquelles les paramètres respiratoires sont à même d’évaluer l’état de congestion pulmonaire et la présence éventuelle d’anomalies ventilatoires rencontrées dans les syndromes d’apnée du sommeil (SAS).
Capteurs d’asservissement
La surveillance des paramètres respiratoires par les prothèses rythmiques puise son origine dans le développement des capteurs d’asservissement. Initialement basés sur l’activité, certains modes asservis reposent désormais sur l’appréciation de la fréquence et de l’amplitude ventilatoire grâce au développement des capteurs de ventilation minute (VM) mesurant des variations d’impédance intrathoracique. La polypnée induite par l’augmentation d’activité physique guide l’accélération de la fréquence cardiaque, notamment en cas d’effort prolongé dépassant les capacités de détection initiale de capteurs comme les accéléromètres.
Évaluation hémodynamique
La resynchronisation cardiaque vise à améliorer le statut hémodynamique de certains patients insuffisants cardiaques. Il est donc logique que les prothèses offrent la possibilité de monitorer l’efficacité (ou non) de cette thérapie électrique.
La fonction Optivol™, embarquée au sein des prothèses Medtronic, propose une surveillance continue de la congestion pulmonaire reflétée par des variations d’impédance thoracique. Il s’agit d’une méthode ancienne, initialement développée en externe et dont le modèle intracavitaire repose sur des mesures répétées d’impédance thoracique par impulsions infraliminaires entre le boîtier du défibrillateur et la spire distale de la sonde de défibrillation. Après avoir établi une corrélation satisfaisante entre pression télédiastolique ventriculaire gauche (PTDVG) et impédance thoracique(1), l’étude MID-HeFT(2) conclut à la possibilité d’anticiper certaines hospitalisations pour insuffisance cardiaque (IC) compte tenu d’une dégradation des données d’impédance précédant l’apparition de signes cliniques congestifs. Cette approche apparaît supérieure à la surveillance quotidienne des variations pondérales (étude FAST(3)), critère trop tardif dans le processus de dégradation hémodynamique. Néanmoins, avec une valeur prédictive de 60 % calculée dans l’étude européenne(4), cette « sémiologie électronique » implique un certain nombre de faux positifs susceptibles d’encombrer inutilement nos services de consultation et d’hospitalisation. Cet algorithme, dans sa version optimisée 2.0, réduirait de 40 % les alertes inappropriées, déclenchées par des variations d’impédance thoracique sans support clinique de décompensation cardiaque(5).
St. Jude Médical propose également un monitoring de l’impédance thoracique, via une approche multivectorielle (fonction CorVueTM), en prenant en compte une « durée d’accumulation » afin d’améliorer la spécificité de l’algorithme. L’étude Home-CARE II (initiée par Biotronik en 2008) intègre également dans son design des mesures d’impédance thoracique.
Cependant, compte tenu des limites d’une surveillance monoparamétrique, l’étude PARTNERS-HF(6) intègre le suivi par télémédecine d’une combinaison de 8 critères – impédance transthoracique, mais aussi charge en fibrillation, fréquence ventriculaire en FA, activité patient, variabilité sinusale, fréquence cardiaque nocturne, pourcentage de resynchronisation et survenue de choc –, afin de prédire le risque d’hospitalisation de patients avec IC implantés de défibrillateurs triple chambre Medtronic. Pour les patients dont ce critère combiné s’avère positif, le risque d’hospitalisation est multiplié par 5,5. Selon les résultats de l’étude Home-CARE(7) également fondés sur une analyse multiparamétriques de données télétransmises, ce risque est estimé à 7,15.
Monitoring des apnées du sommeil
En 2002, une publication de S. Garrigue(8) a suggéré qu’une réduction des épisodes d’apnée du sommeil suite à une stimulation rapide était envisageable, évoquant le bénéfice d’une possible action vagolytique de l’overdriving atrial. Ces résultats ont contribué à éveiller la curiosité des stimulistes pour le SAS dont la prévalence et les conséquences cardiovasculaires étaient alors peu médiatisées auprès de la communauté cardiologique.
Ce même auteur a rapporté chez les patients implantés de stimulateurs une prévalence d’environ 60 % d’apnées du sommeil (sévères pour 20 % des patients), essentiellement d’origine obstructive, plutôt de type hypopnée, validées par polysomnographie, méconnues lors de l’inclusion et susceptibles de le rester compte tenu d’un score clinique (questionnaire d’Epworth) finalement peu démonstratif(9).
Face à ces données, il était donc logique que l’industrie développe des outils électriques susceptibles de traquer ces troubles respiratoires chez les patients implantés.
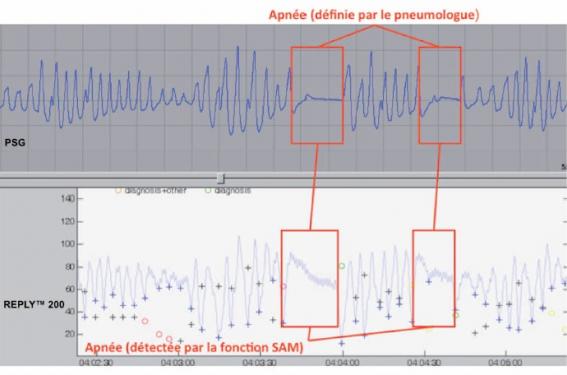
Sorin embarque dans sa plateforme REPLY™ la fonction SAM (sleeep apnea monitoring), qui détecte les troubles respiratoires nocturnes grâce aux variations de l’amplitude du signal de VM, combinaison de l’impédance thoracique et de la fréquence respiratoire. L’injection d’une quantité de courant (classiquement entre le boîtier et l’extrémité de la sonde atriale bipolaire) dont les valeurs de tension et d’intensité sont connues permet, selon la loi d’Ohm, le calcul de l’impédance thoracique. L’échantillonnage de cette mesure toutes les 125 ms permet alors de refléter le flux respiratoire et autorise ainsi la détection des épisodes d’hypopnées (valeur de VM réduite de 50 % pendant au moins 10 s) et d’apnées (disparition pendant 10 s de l’activité ventilatoire) (figure).
Figure. Détection d’une apnée. Fonction SAM (sleep apnea monitoring) versus polysomnographie. (Étude DREAM, avec l’autorisation de Sorin CRM SAS, Clamart, France).
Ces mesures visent à déterminer un index des événements respiratoires perturbés (RDI), défini par la somme des arrêts respiratoires et des réductions de la ventilation par heure de suivi, et ainsi quantifier les apnées du sommeil selon une valeur proche de l’IAH (index d’apnées-hypopnées) classiquement accessible par la polysomnographie. Cependant, cette approche électrique ne permet pas de préjuger du type de SAS, central ou obstructif, dont les modalités de prise en charge ventilatoire divergent.
À partir des résultats préliminaires de l’étude DREAM, la sensibilité et spécificité de la fonction SAM est de 89 % et 85 %. Selon ces données, en attente de confirmation par l’étude internationale RESPIRE, 56 % des patients (20/36) avaient un SAS sévère (indice d’apnée/hypopnée ou IAH > 30/h), et 9/10 étaient correctement identifiés par l’algorithme.
Boston Scientific, via l’algorithme ApneaScanTM, utilise également des mesures d’impédance transthoracique pour surveiller la respiration du patient.
Conclusion
La surveillance des paramètres respiratoires par les prothèses rythmiques contribue à l’évaluation hémodynamique des patients implantés et permet le dépistage des apnées du sommeil, souvent méconnues dans cette population.
L’état de congestion pulmonaire reflété par les variations d’impédance thoracique est une des données télétransmises qui devrait à terme permettre de prévenir certaines hospitalisations pour décompensation cardiaque.
Concernant le monitoring des troubles ventilatoires, il se justifie par une prévalence de l’apnée du sommeil proche des 60 % chez les patients implantés. À l’inverse d’un dépistage ponctuel par polysomnographie, ces nouveaux algorithmes offrent l’avantage d’un suivi continu de la charge en apnées, permettant d’observer l’efficacité d’une éventuelle ventilation positive, d’appréhender la compliance du patient au traitement et d’évaluer le retentissement rythmique du SAS (FA, incidence des BAV nocturnes, troubles du rythme ventriculaires, etc.).
L’apnée du sommeil multiplie par 2 le risque de mortalité liée à l’IC. Peut-être intervient-elle également dans la problématique des patients resynchronisés non-répondeurs ?
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


