Vasculaire
Publié le 11 jan 2011Lecture 8 min
Dépistage vasculaire chez le patient coronarien : quel intérêt ?
V. ABOYANS, CHU de Limoges
Ces dernières années, de nombreuses études ont tenté de clarifier le dépistage et la prise en charge de la maladie coronaire chez les patients vasculaires. À l’inverse, les patients coronariens sont à leur tour à haut risque vasculaire périphérique. À titre d’illustration, dans le registre international REACH, près d’un tiers des événements cardiovasculaires survenant chez les coronariens connus sont des accidents périphériques, notamment des accidents vasculaires cérébraux (AVC). Ainsi, une amélioration de la morbi-mortalité cardiovasculaire du coronarien passe également par une meilleure connaissance de la maladie artérielle générale du patient.
Sténose carotidienne chez le coronarien
Comparée aux autres atteintes vasculaires du coronarien, la prise en charge de cette localisation est la plus étudiée et controversée. Soulignons que le dépistage carotidien en population générale est largement débattu. Deux études ont démontré la supériorité à long terme de la chirurgie (par des équipes entraînées) sur le traitement médical seul pour réduire les AVC lors d’une sténose carotidienne > 60 %. Cependant, la faible prévalence d’une telle lésion dans la population générale et le risque de faux positifs générés lors d’un dépistage de masse rendent l’intérêt d’une telle stratégie équivoque. Certaines études médico-économiques ont estimé qu’une prévalence > 20 % serait nécessaire pour que le dépistage devienne rentable. Enfin, les deux essais ci-dessus ont plus de 10 ans et reflètent mal le traitement médical optimal actuel.
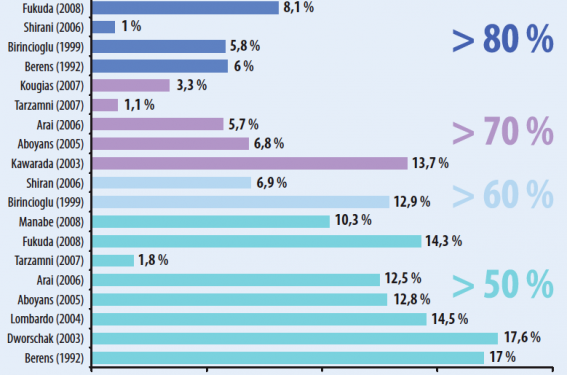
Ces 10 dernières années, le risque d’AVC en cas d’une sténose carotidienne asymptomatique non opérée a nettement diminué par un traitement préventif plus intensif, notamment le recours aux statines et IEC. Il n’y a à l’heure actuelle aucune étude suggérant une quelconque supériorité de l’angioplastie comparée à la chirurgie des sténoses carotidiennes asymptomatiques. Chez le coronarien, la prévalence d’une sténose carotidienne > 60 % dépistée par écho-Doppler est estimée à environ 9 %, celle-ci étant probablement surestimée car la plupart des séries sont des candidats aux pontages aorto-coronaires (PAC), avec une atteinte pluritronculaire et sévère (figure). En dehors du contexte de la chirurgie cardiaque, aucune étude de prise en charge spécifique de la sténose carotidienne chez le coronarien n’a été réalisée. L’apport supplémentaire d’une intervention sur la lésion carotidienne asymptomatique semble peu probable chez des patients déjà en prévention secondaire.
Figure. Prévalence de sténoses carotidiennes chez les candidats aux pontages aorto-coronaires, selon le degré de sténose.
Le cas de la chirurgie de pontage aorto-coronaire (PAC) semble à part : la survenue d’un AVC dans près de 2 % des cas, avec un risque de décès ou d’invalidité important, a suscité de nombreuses études de dépistage carotidien préopératoire. Cependant, 40 % des AVC post-PAC ne sont pas ipsilatéraux à la sténose carotidienne ; en cas d’AVC lors d’une chirurgie combinée (PAC + chirurgie carotidienne), 25 % des AVC sont controlatéraux à la lésion opérée, ce qui souligne le caractère multifactoriel des AVC périopératoires.
La sténose carotidienne est un marqueur d’une maladie athéromateuse plus sévère, sans être toujours la cause d’un AVC. Une des sources les plus fréquentes d’emboles cérébraux est l’athérome aortique, favorisé notamment par le clampage aortique lors d’une CEC. Une étude a rapporté d’ailleurs des taux plus faibles d’AVC en cas de chirurgie carotide + coronaire combinée sans recours à la CEC. De plus, qu’il s’agisse d’une chirurgie ou d’angioplastie carotidienne réalisée avant une chirurgie coronaire, les taux d’AVC périprocéduriel sont dans les deux cas plus élevés qu’en l’absence de maladie coronaire.
À ce jour, aucune étude ne permet de définir la conduite à tenir lors d’une sténose asymptomatique chez un candidat aux PAC ; la décision est à considérer au cas par cas, selon l’état du patient et de la gravité des lésions coronaires et carotides. La prévalence de plaques carotidiennes dites instables ou à risque (par des critères échographiques) est plus élevée chez le coronarien instable, et donc aussi à plus haut risque d’AVC en cas d’intervention sur ces plaques. Il paraît donc prudent de ne pas intervenir sur les carotides d’un coronarien à ponter en urgence en cas d’instabilité clinique. Au-delà de 60 %, le degré d’une sténose asymptomatique n’est pas corrélé au risque d’AVC, mais le caractère bilatéral des sténoses peut être un argument en faveur d’une intervention, par crainte d’un bas débit cérébral périopératoire. Ainsi, le dépistage ultrasonore de la maladie carotidienne semble logique en préopératoire de pontages coronaires, à condition d’avoir une approche prudente, raisonnée, multidisciplinaire et au cas par cas.
Dépistage des anévrysmes de l’aorte abdominale (AAA)
Dans plusieurs pays dont la France, le dépistage d’AAA en population générale est recommandé à partir d’un âge avancé, notamment chez l’homme, et selon les facteurs de risque (en particulier le tabagisme et/ou les antécédents familiaux d’anévrysmes). Ces recommandations sont fondées sur les résultats de 4 essais randomisés (3 exclusivement chez l’homme) comparant un dépistage ultrasonore actif (avec surveillance régulière des petits AAA et intervention programmée des gros AAA, généralement > 50-55 mm de diamètre) et ayant démontré une nette réduction de la mortalité par rupture d’AAA, et une réduction de la mortalité totale à 10 ans à la limite de significativité statistique.
La prévalence des AAA (> 3 cm) est de l’ordre de 4,5 % après 65 ans, mais elle est plus fréquente chez le coronarien, de 5 à 10 % selon les séries. À ce titre, le dépistage d’AAA semble a priori plus rentable en termes de résultats positifs, mais il reste néanmoins peu probable que cela améliore particulièrement le pronostic du patient. À 10 ans, un porteur d’AAA va décéder 15 fois plus souvent d’un accident CV autre que d’une rupture aortique. Cette proportion est probablement encore plus élevée si le porteur d’AAA est déjà coronarien. Si l’on tient compte du fait que la morbi-mortalité d’une intervention, à ciel ouvert mais aussi endovasculaire, est plus élevée en cas de coexistence d’une coronaropathie, et que la prévalence d’AAA nécessitant d’emblée une intervention est faible, la rentabilité d’un dépistage spécifique et programmé des AAA reste discutable. La situation est différente si le cardiologue a l’expérience de la pratique d’échographie de l’aorte abdominale, ce qui peut être simplement fait, notamment au décours d’une échocardiographie. La prévalence d’AAA chez des patients ayant une échocardiographie est de l’ordre de 5 %.
L’artériopathie oblitérante des membres (AOMI) chez le coronarien
Qu’il s’agisse d’une maladie coronaire stable, ou lors d’un SCA ou encore d’une revascularisation par angioplastie ou pontage, le pronostic d’un coronarien est toujours plus grave en cas d’AOMI concomitante. Dans le registre international REACH, la morbi-mortalité à un an d’un coronarien était presque le double en cas d’AOMI clinique associée. Dans une métaanalyse récente de 8 essais contrôlés sur l’angioplastie, la coexistence d’une AOMI clinique, rapportée chez 8 % des patients, était associée à une surmortalité à 1 an de +46 %, indépendamment des autres facteurs de risque et comorbidités. La prévalence d’une artériopathie infraclinique, généralement déterminée par la mesure d’un index de pression systolique (IPS) < 0,90, est largement plus importante, variant de 25 % à 40 % selon les séries, et aussi d’importance pronostique.
Dans une série française de plus de 1 000 patients consécutifs pontés coronaires, la prévalence d’AOMI clinique (13,8 %) était doublée par autant de patients ayant une AOMI infraclinique (13,2 %). Le pronostic des coronariens ayant une AOMI infraclinique était équivalent à celui des patients ayant une AOMI clinique, avec un risque de mortalité à 4 ans multiplié par 3 dans les deux cas.
Même si l’ensemble de ces éléments illustre l’intérêt d’un dépistage systématique de l’AOMI chez le coronarien, notamment par la mesure de l’IPS, il reste qu’à l’heure actuelle, aucune preuve tangible ne démontre qu’un tel dépistage modifierait la prise en charge de ces patients. Ainsi, la mesure de l’IPS doit être envisagée comme un marqueur de risque, avec une attention toute particulière (et une prévention secondaire encore plus rigoureuse) chez le coronarien atteint par une artériopathie.
Sténoses artérielles rénales (SAR)
La prévalence d’une SAR > 50 % chez les coronariens est de l’ordre de 10-20 %, mais là encore, la prévalence de SAR n’est connue que chez les coronariens les plus sévères, notamment dans des séries autopsiques après infarctus fatal, ou bien lors d’une coronarographie avec injection concomitante des artères rénales durant la même procédure (tableau 1). Cette prévalence augmente chez le coronarien pluritronculaire, en cas de coexistence d’une AOMI, chez l’hypertendu ou en cas de dégradation de la fonction rénale, ce dernier cas étant plutôt un frein à l’injection de produit de contraste supplémentaire.
Au-delà de l’angiographie rénale durant un cathétérisme cardiaque, l’écho-Doppler des artères rénales, non invasive et sans néphrotoxicité, permet de visualiser correctement les artères rénales et les reins dans près de 90 % des cas, avec en plus une évaluation de l’index de résistance rénale, un facteur pronostique important si une revascularisation rénale est envisagée. Cependant cet examen nécessite d’être réalisé entre des mains entraînées, et semble fastidieux s’il devait être réalisé chez tous les coronariens. Une fois encore, l’indication d’un tel dépistage dépend de la possibilité d’une prise en charge ad hoc, permettant d’améliorer le pronostic du patient.
Au-delà du patient coronarien, les indications de l’angioplastie rénale sont récemment revues à la baisse, notamment du fait de la publication de l’étude ASTRAL, ne retrouvant pas un intérêt particulier à dilater les SAR, comparativement au traitement médical. Ainsi, les indications potentielles d’un dépistage de SAR chez un coronarien correspondent à celles généralement proposées, à savoir en cas d’HTA résistante au traitement médical (ce qui est un facteur de mauvais pronostic chez le coronarien), ou lors de décompensations cardiaques itératives à fonction systolique conservée, ou sous mode d’OAP « flash ». Dans une série de 534 patients consécutifs ayant un de ces deux tableaux et adressés pour coronarographie, la prévalence d’une SAR > 70 % découverte par angiographie concomitante des reins était de 19 %, dont un quart de sténoses bilatérales, ce qui est en soit une indication reconnue pour l’angioplastie rénale. En 2006, l’AHA a émis des recommandations sur les indications d’un dépistage angiographique rénal lors d’une coronarographie (tableau 2). Il semble raisonnable d’étendre ces indications au dépistage ultrasonore chez les coronariens ne nécessitant pas de coronarographie, ou dans le souci de réduire le volume de produit de contraste.
Le coronarien polyvasculaire : une prise en charge différente ?
Il n’y a pas à l’heure actuelle une prise en charge spécifique du coronarien polyvasculaire autre que celle proposée chez tout coronarien. Toutefois, compte tenu du pronostic plus sombre de ces patients, le dépistage vasculaire simple, notamment par la mesure d’un IPS, permet d’identifier une sous-population nécessitant une attention et des interventions toutes particulières, avec notamment des objectifs de prévention secondaire très stricts. Il semble légitime d’envisager un contrôle plus strict du LDL-cholestérol, < 0,70 g/l, et d’envisager plus volontiers des antiplaquettaires autres que l’aspirine, dont la fréquence de résistance clinique et biologique est particulièrement élevée chez le polyvasculaire. Cependant, des essais spécifiques chez ce type de patient coronarien seraient nécessaires pour clarifier les modes de dépistage vasculaire les plus efficaces et améliorer le pronostic global du patient.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :