Vasculaire
Publié le 16 oct 2007Lecture 13 min
L'artériopathie diabétique
B. POUSSIER et P. DESGRANGES, hôpital Henri Mondor, Créteil
On note une récente augmentation du diabète de type 1, mais le problème se pose essentiellement pour le diabète de type 2 en raison du vieillissement croissant de la population, de la progression de la sédentarité et de la modification des habitudes alimentaires (accroissement de la part des graisses saturées et des sucres et diminution des fibres) qui favorisent l’obésité. L’augmentation prévue de sa prévalence par l’OMS s’observe aussi dans les pays en voie de développement(1). Le diabète de type 2 représente 90 % des diabètes. En 1998, la prévalence du diabète traité pharmacologiquement a été estimée par la CNAMTS à 3,06 % de la population française avec un accroissement de 3,2 % par an constaté entre 1998 et 2000(2,3). La prévalence dans les DOM-TOM est évaluée à au moins deux fois celle de la métropole avec essentiellement des diabètes de type 2(4).
Outre son impact sur la fonction rénale et oculaire, le diabète est responsable d’une artériopathie oblitérante des membres inférieurs (AOMI). Les lésions des troncs artériels supra-aortiques et des artères des membres supérieurs ne présentent pas de spécificité. Les artères des membres inférieurs sont le siège d’une artériopathie particulièrement sévère chez les diabétiques, responsable d’une pathologie propre mais aussi intriquée avec le retentissement de la neuropathie diabétique. Elle nécessite une prise en charge et une surveillance pluridisciplinaire.
Données épidémiologiques générales
Les diabétiques ont quatre fois plus de risque de développer une artériopathie oblitérante distale que les non-diabétiques, asymptomatique dans les deux tiers des cas(5,6). L’AOMI au stade d’ischémie critique regroupe cinq fois plus de diabétiques que de non-diabétiques(7-10). Dans une étude portant sur 6 880 pa-tients de plus de 60 ans, comprenant 1 743 diabétiques (25,3 %), les diabétiques présentaient, comparativement aux non-diabétiques 26,3 % de lésions artérielles occlusives (vs 15,3), une claudication intermittente dans 5,1 % (vs 2,1), des antécédents coronaires dans 16,1 % (vs 10,6 %) et cérébrovasculaires dans 6,8 % (vs 4,8)(11). L’AOMI est donc nettement plus fréquente chez les diabétiques et s’associe à une morbi-mortalité cardiovasculaire plus élevée comparativement à la population non diabétique.
• Un artéritique sur cinq est porteur d’une artérite d’origine diabétique.
• Le sex ratio homme/femme est de 1,1(12).
• Un diabétique sur deux après 15 ans d’évolution de diabète a une artérite des membres inférieurs.
• 50 % des amputations de jambe ou de cuisse sont réalisées chez des diabétiques.
• Un mois après revascularisation, le taux d’amputations majeures est 5 fois plus élevé avec une mortalité 10 fois plus élevée chez les diabétiques par rapport aux non diabétiques(13).
Aspects particuliers de l’artériopathie diabétique
L’artériopathie diabétique ne présente aucune spécificité histologique. Elle s’individualise par plusieurs caractéristiques cliniques.
La macroangiopathie est extensive et ressemble sur le plan anatomique, clinique et radiologique à celle des personnes âgées et des insuffisants rénaux(14). Elle associe une atteinte de l’artère fémorale profonde, ce qui obère les résultats des revascularisations aorto-iliaques par atteinte de l’aval et aggrave le pronostic des occlusions fémoro-poplitées par absence de suppléance possible. L’atteinte de la fémorale profonde revêt un aspect très irrégulier et moniliforme. Elle est plus distale et plus diffuse que chez les non-diabétiques, sans pour autant atteindre les artères du pied, laissant la possibilité de revascularisations très distales. L’atteinte des artères de jambe est d’aspect irrégulier, effiloché avec occlusions segmentaires des artères de jambe. L’artère péronière est le plus souvent le dernier axe perméable(10).
La médiacalcose, faite de calcifications des couches profondes de la média, est particulièrement fréquente chez le diabétique. Elle est responsable d’une perte de charge importante dans les axes atteints et pose le problème de la faisabilité de certaines revascularisations.
La macroangiopathie s’associe à une microangiopathie obérant les résultats des revascularisations distales.
Une neuropathie est associée chez un tiers des patients avec des déformations du pied (pied de Charcot) entraînant des vices d’appuis avec maux perforants plantaires.
Enfin, une hypertension est fréquemment associée (60 %)(15).
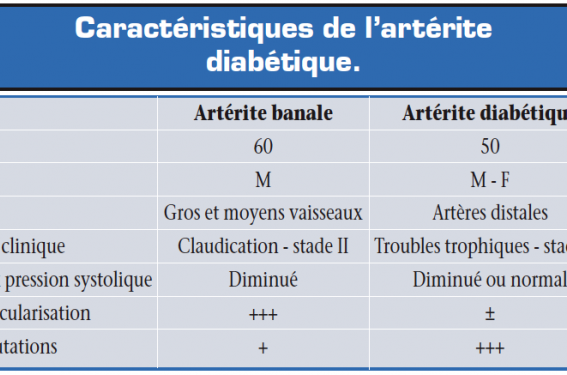
Les lésions sont d’autant plus sévères que le diabète est ancien, comme en témoigne la diminution dans le temps de l’index cheville/bras en l’absence de calcifications majeures(15), bien que l’existence d’une médiacalcose puisse entraîner un index de pression systolique normal par incompressibilité des axes vasculaires. Une fois les lésions artérielles diabétiques installées, leur évaluation aux membres inférieurs semble être plus efficiente par l’étude des pressions orteils/bras que par le classique index cheville/bras (tableau)(16).
Bilan clinique et paraclinique
L’examen du diabétique doit systématiquement rechercher une atteinte des artères fémorales, poplitées et distales, au même titre que les lésions carotidiennes, coronaires, rénales et oculaires.
• Le point d’appel de lésions asymptomatiques (stade I) peut être la présence d’un souffle, la diminution ou l’abolition d’un pouls.
• La claudication intermittente (stade II) est rarement le mode de découverte de l’artérite diabétique. Si elle est le premier symptôme de l’artérite, les crampes peuvent être pédieuses, surales, crurales ou fessières en fonction du niveau et de la gravité des lésions. Il faut évaluer le périmètre de marche en vue du suivi.
• La présence de douleurs de repos (stade III) traduit une ischémie permanente. La douleur est calmée par la position déclive de la jambe mais ceci aggrave en fait l’ischémie puisque la compression veineuse postérieure ajoute une ischémie veineuse à l’ischémie artérielle.
• Le trouble trophique (stade IV) est le mode le plus fréquent d’entrée dans l’artérite diabétique. Il s’agit d’un ulcère ou d’une gangrène sèche ou humide, souvent indolore en raison de la neuropathie et donc fréquemment méconnu. Il est souvent retrouvé à l’origine de la plaie un traumatisme à type de choc sur des pieds nus, port de chaussures trop serrées ou soins de pédicurie. Les patients doivent donc être éduqués à la protection de leurs pieds et à leur surveillance.
Il faut noter la fréquente intrication du pied vasculaire et du pied neurologique. Ces deux entités sont bien identifiées mais peuvent être associées.
Le pied vasculaire est froid avec des pouls distaux abolis et les troubles trophiques sont douloureux. Il est souvent lié à un diabète non insulinodépendant (DNID). Les lésions vasculaires sont au premier plan dans le DNID, malgré une durée d’évolution moins longue que dans le diabète insulinodépendant (DID) en raison des autres facteurs de risque souvent associés (dyslipidémie, tabagisme, surcharge pondérale, sédentarité).
Le pied neurologique est chaud et les pouls distaux sont perçus voire normaux. Les troubles trophiques sont indolores, notamment dans le cas du mal perforant plantaire. Il se retrouve plus volontiers dans le DID.
Les examens
Les examens d’imagerie permettent de réaliser le bilan anatomique des lésions afin d’évaluer les possibilités de revascularisation, mais aussi effectuer le suivi de l’artériopathie et des revascularisations antérieures (sténoses anastomotiques, dégradation du greffon veineux, resténose après angioplastie ou après angioplastie – stenting).
L’écho-Doppler permet d’apprécier l’état hémodynamique des artères des membres inférieurs sur le siège et l’étendue des sténoses, la fonctionnalité de la circulation collatérale. Les vitesses circulatoires ainsi que l’index de pression systolique à la cheville est effondré en cas d’atteinte artérielle prédominante, alors que, dans le pied neurologique, les vitesses circulatoires sont augmentées. La limite de l’écho-Doppler réside dans la médiacalcose qui gêne la pénétration des ultrasons et donc l’évaluation des sténoses et de l’impact sur l’hémodynamique d’aval.
L’artériographie de l’aorte et des membres inférieurs est peu à peu délaissée au profit de l’angioscanner et de l’angio-IRM (ARM). Elle garde cependant son intérêt notamment lorsqu’un geste endovasculaire est envisagé ou en cas de nombreuses revascularisations antérieures. En cas d’occlusion des axes jambiers, elle est parfois insuffisante pour l’opacification d’aval en vue d’une revascularisation, malgré des clichés tardifs.
L’angioscanner pose le problème de l’étude artérielle sur des vaisseaux extrêmement calcifiés. La présence de calcifications vasculaires ou d’un stent reste un obstacle à l’interprétation de cet examen puisque sa soustraction lors du traitement de l’image entraîne une majoration des sténoses, voire une fausse occlusion de l’axe. L’injection d’iode n’est par ailleurs pas aisée en raison de la fréquente insuffisance rénale associée et de la gestion des antidiabétiques oraux de type biguanide.
L’ARM a montré son intérêt dans la détection d’artères de jambes perméables alors qu’elles peuvent ne pas être objectivées par une artériographie digitale conventionnelle. Là encore, la présence d’un stent gêne l’interprétation de cet examen en donnant une image équivalente à celle d’une sténose serrée sur artère native ou d’une resténose intrastent. L’existence de shunts artérioveineux avec retour précoce nécessite l’utilisation de séquences particulières(17). Son interprétation peut être gênée par des retours veineux précoces liés à un hyperdébit artériel retrouvé dans les DNID avec cellulites ou ulcérations(18). L’intérêt de l’ARM réside aussi dans l’absence d’utilisation de produits de contraste iodés en cas d’insuffisance rénale.
La mesure transcutanée de la pression partielle en oxygène (TcPO2) permet de connaître le niveau d’oxygénation tissulaire limite permettant d’envisager une cicatrisation. Cette pression est habituellement déterminée à 30 mmHg. En deçà de ce chiffre, tout espoir de cicatrisation première reste vain. La mesure étagée de cette pression à la cheville au tiers inférieur et au tiers supérieur de jambe permet de fixer le niveau d’amputation première en l’absence de revascularisation ou en cas de revascularisation n’ayant pas permis une reperfusion satisfaisante de l’ensemble de la jambe.
Traitement
Le traitement des facteurs de risques cardiovasculaires
Le contrôle du diabète influe sur l’évolution de la microangiopathie et de la neuropathie alors que la macroangiopathie y semble peu sensible. Cette prise en charge doit être renforcée en cas de troubles trophiques. Le déséquilibre glycémique favorise la pérennisation des plaies et leur surinfection alors que les plaies elles-mêmes participent au déséquilibre glycémique. La prise en charge doit s’effectuer avec l’aide d’un diabétologue et le passage des antidiabétiques oraux vers l’insulinothérapie temporaire est assez fréquent.
L’hypertension et les dyslipidémies doivent être équilibrées selon les mesures hygiénodiététiques et médicamenteuses habituelles. Le tabagisme doit être arrêté totalement et définitivement. L’exercice physique doit être recommandé aux patients sédentaires.
Le traitement des lésions vasculaires
Dans la plupart des cas, le traitement associe à la prise en charge des facteurs de risque cardiovasculaire, un antiagrégant plaquettaire et des marches pluri-quotidiennes lentes et prolongées en l’absence de troubles trophiques.
En cas de claudication sévère (stade II b) ou de stade III, différentes solutions sont envisageables :
– si les lésions sont aorto-iliaques, il peut s’agir d’une angioplastie ± stent aortique et/ou iliaque, d’une recanalisation - stent iliaque, d’une endartériectomie ou d’un pontage aorto- ou ilio-fémoral ou d’un pontage aorto-bi-iliaque ou fémoral ;
– si les lésions sont fémoro-poplitées, il faut tenir compte de l’aval qui est souvent très altéré sur ce terrain. Les revascularisations sur artère poplitée dite « suspendue » sont cependant possibles. On doit réaliser si possible ces pontages avec du matériel veineux. Les prothèses ne seront utilisées qu’en l’absence de matériel veineux en raison du risque d’infection lié au diabète lui-même, mais aussi aux troubles trophiques.
Si une revascularisation est impossible, une sympathectomie lombaire peut être envisagée. Il faut cependant qu’il n’y ait pas de « désert vasculaire ». On doit vérifier par un test de réactivité sympathique qu’il n’y ait pas de sympathectomie métabolique en rapport avec la neuropathie diabétique.
Le traitement des troubles trophiques
Il est au moins aussi important que les revascularisations, si parfaites soient-elles. Les pansements peuvent d’ailleurs permettre d’obtenir des cicatrisations en l’absence de geste chirurgical.
Il faut supprimer tout appui jusqu’à la guérison d’un mal perforant plantaire.
Les germes le plus souvent retrouvés sont les anaérobies, le staphylocoque, le streptocoque et le pyocyanique. L’antibiothérapie doit être adaptée aux prélèvements locaux. Les soins seront réalisés tous les jours ou tous les 2 jours.
En cas de pied vasculaire, la cicatrisation sera d’autant plus facile qu’une revascularisation aura pu être pratiquée. En cas de pied neurologique, la mise à plat du mal perforant plantaire et des collections doit être complète mais économe et les amputations majeures premières limitées à de rares exceptions. Les ostéites ou ostéo-arthrites nécessitent le plus souvent une amputation d’un ou plusieurs orteils.
En cas de lésions ischémiques ou septiques, certaines amputations devront être réalisées. Il existe 4 niveaux possibles :
– un ou deux orteils ;
– transmétatarsienne ;
– jambe au 1/3 moyen - 1/3 inférieur si possible ;
– cuisse au 1/3 inférieur si possible.
Le chirurgien devra discuter avec les autres praticiens en charge du patient le niveau de cette amputation afin de trouver un intermédiaire entre deux options :
– une amputation la plus distale et la moins traumatisante possible au prix de possibles reprises itératives prolongeant l’hospitalisation et pouvant participer à sa grabatisation ;
– une amputation plus haute première qui permettra au patient un appareillage plus rapide et une démédicalisation précoce, tout en prenant en compte le mauvais pronostic à long terme des amputations hautes.
La décision prend en compte les possibilités réelles de cicatrisation de l’amputation, les chances de succès de l’appareillage et la volonté du patient à s’impliquer dans le programme de rééducation.
Les amputations chez le diabétique
– 50 % des amputations sont réalisées chez les diabétiques qui ne représentent que 20 % des artéritiques.
– 40 % des amputés diabétiques le seront de l’autre membre inférieur dans les 3 ans suivant la première amputation.
– L’espérance de vie après une amputation majeure de jambe ou de cuisse est de 40 % à 3 ans avec un taux de mortalité double pour une amputation de cuisse par rapport à une amputation de jambe.
– 20 % des patients ne seront jamais appareillés.
La gestion des diabétiques ischémiques en raison de lésions artérielles périphériques est décevante, conduisant souvent à des amputations successives. La proportion de patients éligibles pour une revascularisation est plus faible de 10 à 30 % comparativement à la population normale(19). Les échecs des revascularisations sont en partie expliqués par des sepsis plus importants. La mortalité postopératoire est plus élevée. Le taux d’amputation primaire pour lésions non revascularisables est 2 à 4 fois plus élevé chez les diabétiques que chez les non-diabétiques. À 1 mois, le taux d’amputations majeures est 5 fois plus élevé avec une mortalité 10 fois plus élevée. L’évolution de l’artériopathie diabétique est donc considérablement plus défavorable que celle des non-diabétiques(9,20,21).
La possibilité de reconstructions vasculaires distales est cependant toujours considérée, même si les lésions des vaisseaux cibles portent préjudice aux possibilités de revascularisation. S’ajoute au risque d’amputation un risque vital important devant faire considérer le patient dans son ensemble avant d’envisager tout geste de revascularisation en raison des morbidités associées.
Dans une étude faite sur les registres de la Mayo Clinic, de 1977 et 1978, les patients de 50 à 70 ans présentant une AOMI, un diabète ou une AOMI associée à un diabète ont été suivis jusqu’en 1999. La mortalité était très significativement augmentée dans les trois groupes (p < 0,001) comparativement à celle attendue. Le risque relatif de décès était 2,2 fois supérieur en cas de diabète avec lésions artérielles occlusives distales comparativement au diabète isolé. En 1999, 100 % des patients diabétiques ayant développé une AOMI étaient décédés comparativement à 62 % des diabétiques sans AOMI. L’augmentation de la mortalité n’était significative que chez les patients présentant un diabète (seul ou avec des lésions artérielles occlusives distales).
Le diabète s’accompagne donc d’un risque de lésions artérielles occlusives distales mais aussi d’une mortalité associée à ces lésions artérielles, mettant en exergue la nécessité de détecter et de surveiller les lésions artérielles chez les diabétiques(22).
L’artériopathie diabétique se présente fréquemment avec des lésions des artères de jambe. Il a été montré que les lésions des axes de jambe sont associées à un risque x 3 de mortalité globale et x 4 de mortalité coronaire, ce qui implique une surveillance Doppler pour détecter et traiter des lésions artérielles périphériques et la prévention de la morbidité et mortalité cardiovasculaire(23). Contrairement aux lésions coronaires, le traitement préventif des lésions artérielles périphériques asymptomatiques n’est pas actuellement envisagé.
L’artériopathie peut être diagnostiquée devant des lésions ischémiques mais aussi lors du développement de maux perforants plantaires. En présence de pouls distaux, le mal perforant nécessitera un débridement chirurgical en limitant au maximum les résections initiales car le problème septique est au premier plan. Cependant, le bilan peut retrouver des lésions dont la revascularisation est nécessaire à la cicatrisation du mal perforant plantaire.
En dehors des possibilités de traitement de l’artériopathie diabétique par les revascularisations chirurgicales ou endovasculaires, les cures d’ilomédine (Iloprost®) peuvent être utilisées. Elles sont réservées aux ischémies critiques pour lesquelles une revascularisation n’est pas réalisable, avec des taux de réponse proches de 50 % permettant le sauvetage du membre(24).
En pratique
La prise en charge de l’artériopathie doit être multidisciplinaire à la fois médicale et chirurgicale. Le contrôle du diabète et des autres facteurs de risque cardiovasculaire est au premier plan.
En cas de lésions constituées, les possibilités de revascularisation endovasculaire ou chirurgicale doivent être étudiées mais le taux d’amputation secondaire reste extrêmement élevé, associé à une mortalité cardiovasculaire très lourde témoignant du caractère généralisé des atteintes vasculaires.
La prévention doit donc être au premier plan. L’équilibre glycémique optimal associé à la correction des autres facteurs de risque associera une éducation régulière et répétée du patient sur sa maladie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :