Publié le 15 avr 2023Lecture 7 min
JESFC 2023 - Facteurs de risque cardiovasculaires hors hypertension artérielle
Atul PATHAK, L. BOBERSCHI, I. TODERICI, L. ROATESI, B. ENACHE, Centre hospitalier Princesse Grace, Monaco
Les Journées européennes de la sphère française de cardiologie ont encore fait une belle place au chapitre des facteurs de risque cardiovasculaires qui constituent une partie importante de la pratique cardiologique, avec une révolution en marche liée à l’évolution des concepts, l’arrivée de nouveaux facteurs de risque et l’identification de nouveaux médicaments.
Pollution
Ce qui a frappé les esprits durant ces journées, c’est finalement l’installation de la pollution comme un véritable facteur de risque cardiovasculaire tant individuel que populationnel. Cette pollution prend plusieurs formes, celle classique, connue de tous, qu’est la pollution aérienne (avec la dangerosité bien établie des microparticules) auquel se surajoute la pollution environnementale, tout ceci favorisé par l’urbanisation de la population, les changements de modes de vie dans les pays en voie de développement qui risquent de s’acutiser à partir de 2033 grevant encore plus le pronostic CV mondial. D’ailleurs dans les recommandations de la Société européenne de cardiologie de 2021, on estime que plus de 800 000 décès annuels sont directement liés à la pollution aérienne en Europe, dont près de la moitié est imputable à des causes cardiovasculaires. On considère que la pollution est le 4e facteur de risque de mortalité totale devant l’obésité ou l’élévation de la glycémie à jeun. Il y a donc urgence à s’occuper de ces nouveaux facteurs de risque environnementaux en plus des facteurs de risque dits métaboliques (diabète, HDL bas…) et ceux liés à des comportements inadaptés (consommation de tabac, consommation excessive d’acides gras saturés ou d’alcool, sédentarité…)(1).
Lipides
Mieux vaut un régime méditerranéen qu’un régime pauvre en graisse. Après l’étude PREDIMED, confirmation en 2022 du rôle toujours prépondérant de l’alimentation méditerranéenne dans la prévention des événements cardiovasculaires, dans cet essai, en prévention secondaire. Ce sont les données de l’essai CORDIOPREV (Lancet 2022) qui a comparé chez plus de 1 000 coronariennes le régime méditerranéen au régime pauvre en acides gras saturés. C’est le régime méditerranéen qui réduit de près de 27 % le critère de jugement combiné de morbi-mortalité mortalité cardiovasculaire, confortant encore une fois la place de ce régime dans la prévention donc secondaire, mais aussi primaire(2) (figure 1).
Microbiote
Beaucoup de présentations ont montré qu’il y avait une association entre le microbiote et la survenue de maladies cardiovasculaires, avec de véritables clusters de profil microbiologique qui semblent être associés à une augmentation de la prévalence de la maladie coronaire. On pourrait imaginer dans un futur proche qu’agir sur le microbiote permettrait de réduire par des mécanismes directs et indirects la progression de l’athérosclérose et la survenue d’événements. Plusieurs essais sont en cours pour évaluer cette hypothèse(3).
Anti-PCSK9 : ce qui est pris n’est plus à prendre !
Durant ces journées, les résultats à long terme des essais cliniques ayant évalué les anti-PCSK9 ont été présentés. En particulier l’étude Fourrier OLE qui montre qu’au-delà de la durée de l’essai randomisé, les patients qui ont été exposés à l’évolocumab gardent un avantage par rapport aux patients du groupe placebo même lorsque ces derniers ont bénéficié d’un traitement par évolocumab à la fin de l’essai. C’est ce que les Anglo-Saxons appellent le « legacy effect », à savoir que le bénéfice observé au début de l’essai pour les patients du bras actif n’est quasiment plus rattrapable pour les patients du bras placebo même lorsqu’ils sont traités par le traitement à l’étude. Tout ceci confirme l’intérêt de cette molécule dans l’essai clinique, mais également dans la vraie vie avec une amplification du bénéfice observé en termes de réduction du critère de jugement principal qui était un critère de morbimortalité cardiovasculaire(4) (figure 2).
Post-SCA, plus vite plus fort ?
Toujours dans la gestion du LDLcholestérol, il semble que la réduction précoce et intense du LDLcholestérol chez les sujets admis aux soins intensifs dans les suites d’un syndrome coronarien aigu fasse consensus, il est proposé d’ailleurs dans un consensus de la Société européenne de cardiologie de démarrer très précocement la combinaison statine de haute intensité associée à l’ézétimibe, est de considérer l’addition des anti-PCSK9 dans les situations à très haut risque cardiovasculaire, éventuellement de considérer aussi ces médicaments chez les intolérants aux statines. Le papier rappelle de ne pas oublier de dépister l’hypercholestérolémie familiale et de réévaluer précocement ces patients coronariens, entre 4 et 6 semaines après la sortie des soins intensifs, pour s’assurer de l’atteinte des objectifs et/ou de l’intérêt de l’escalade thérapeutique. Cette stratégie rapide, puissante, devrait significativement améliorer le contrôle du LDL-cholestérol chez ces patients à haut risque en prévention secondaire juste après l’épisode index(5).
Fibrate, fin du match ?
C’est en tout cas la probable conclusion de l’essai PROMINENT qui a évalué l’intérêt d’un nouveau fibrate, le pémafibrate chez les diabétiques de type II avec HDL bas et triglycérides élevés dont deux tiers étaient en prévention secondaire. Dans cet essai il n’y a eu aucune différence sur le critère de jugement principal entre le bras placebo et le bras pémafibrate, critère dans ce cas de morbi-mortalité cardiovasculaire, ni de différences sur la mortalité totale. En revanche, on note une augmentation comme dans d’autres essais du risque de maladie thrombo-embolique veineuse et d’insuffisance rénale aiguë. Ainsi la baisse des triglycérides dans une population à haut risque avec ce fibrate n’entraîne aucun bénéfice, mais en revanche un risque significatif, signant probablement la mort de cette classe dans cette indication(6).
Effets indésirables des statines : la « poudre de perlimpinpin » ?
La méta-analyse collaborative sur les effets indésirables musculaires des statines porte sur plus de 23 essais et donc des données provenant de plus de 150 000 patients. Cette analyse montre qu’à un an l’augmentation du risque d’effets indésirables musculaires est uniquement de 7 %, et que cet effet indésirable s’estompe après la première année. Ainsi le risque de développer un trouble musculaire à un an est de 11/1000, avec absence de différence après la première année. En fait, seul un individu sur 15 qui se plaint de douleurs musculaires présente véritablement des douleurs imputables aux statines. Ce message doit être rappelé au patient, il souligne l’importance de l’effet nocebo(7).
Les nouveaux arrivants ?
C’est véritablement la révolution dans le domaine des hypolipémiants avec la présentation des données concernant l’acide bempédoïque qui agit sur la synthèse du cholestérol en bloquant une ATPase bien en amont de l’HM CoA réductase. En association avec une statine et l’ézétimibe, la réduction du LDL-cholestérol a été rapporté à plus de 60 %, les données d’une étude morbi-mortalité sont attendues pour le mois de mars 2023, à l’ACC avec l’essai Clear qui pourrait signer l’arrivée de ce nouvel acteur chez des intolérants aux statines. Enfin dans les stratégies qui visent à baisser le LDL-cholestérol, les données de l’inclisiran suggèrent dans un essai de phase trois (l’essai ORION) qu’il est associé non seulement une réduction très significative du LDL-cholestérol après une administration bisannuelle, mais surtout à une réduction par rapport au bras placebo des MACE de près de 25 %. Cette stratégie des si RNA continue à être explorée avec les données de l’olpasiran qui réduit dans l’essai OCEAN de façon très significative la LP(a) autre cible d’intérêt dans la gestion du risque lipidique(8).
Autres facteurs de risque
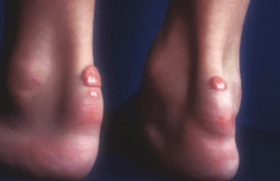
Le rôle des maladies inflammatoires a été évoqué à plusieurs reprises comme facteur de risque supplémentaire permettant parfois de qualifier ou de requalifier le risque cardiovasculaire. Une étude publiée dans le Lancet quantifie l’augmentation du risque cardiovasculaire en présence d’une maladie autoimmune ou une maladie inflammatoire sur la base d’une analyse populationnelle portant sur plus de 22 millions de citoyens britanniques. En pratique l’association de deux maladies auto-immune/inflammatoire augmente le risque de maladie cardiovasculaire d’un facteur 2,6, passant à 3,8 lorsque les patients cumulent trois, voire plus de maladie de ce type. Plus précisément, la sclérodermie augmente le risque d’un facteur 3,6, plus que le diabète de type I qui augmente le risque de maladie cardiovasculaire de 2,36. Les maladies aussi fréquentes que la thyroïdite de Hashimoto, le psoriasis ou les maladies inflammatoires digestives doivent donc être considérées comme des signaux à repérer qui requalifient à la hausse le risque cardiovasculaire(9).
Enfin, durant ce congrès une mise à jour des recommandations diabète a été présentée, elle rappelle l’importance désormais des traitements par analogue du GLP-1 et/ou d’inhibiteur du SGLT2 dans la prévention des maladies cardiovasculaires avec des algorithmes orientant vers l’une ou l’autre de ces classes en fonction de la présence d’une maladie cardiovasculaire établie, d’une insuffisance cardiaque, d’une insuffisance rénale ou lorsque les sujets sont considérés comme à haut risque cardiovasculaire(10).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :