Mise au point
Publié le 30 déc 2021Lecture 6 min
Faut-il revasculariser les lésions coronaires des patients en attente de TAVI ?
Najime BOUHZAM et coll*, service de cardiologie, CHU de Rouen
Depuis la première implantation effectuée en 2002 par le Pr Cribier et son équipe au CHU de Rouen, le TAVI (transcatheter aortic valve implantation) a connu un essor considérable, si bien que dans les pays occidentaux, le nombre de TAVI continue d’augmenter avec plus d’un million et demi de patients implantés dans le monde, dépassant même la chirurgie conventionnelle de remplacement valvulaire aortique.
Bien que la technique arrive à maturité, plusieurs questions restent en suspens, notamment celle sur l’attitude à adopter concernant les lésions coronaires chez les patients en attente de TAVI.
▸ PROBLÉMATIQUE
Les recommandations européennes ont étendu les indications du TAVI, confirmant sa place centrale dans la prise en charge des patients dès 75 ans, et ouvrent une porte aux patients plus jeunes à bas risque, dès 65 ans, selon les recommandations américaines et après discussion en réunion médicochirurgicale, plaçant le patient au centre du débat(1,2).
Avec l’extension des indications du TAVI aux patients plus jeunes, il se pose de plus en plus le problème des lésions coronaires, dont la prévalence varie entre 38,0 et 74,9 % chez ces patients, de leur impact pronostique et de l’attitude à adopter concernant leur prise en charge.
Alors que la revascularisation par pontage des patients coronariens ayant un remplacement valvulaire chirurgical améliore la survie, l’impact bénéfique de la revascularisation des lésions coronaires par angioplastie chez les patients en attente de TAVI demeure incertain.
Dans deux tiers des cas, il existe des lésions coronaires associées au rétrécissement aortique (RA), favorisées par la présence de facteurs de risque cardiovasculaire. Dans le registre FRANCE 2 qui comptait 3 195 patients, 48 % des patients avaient des lésions coronaires, 16 % des antécédents d’infarctus du myocarde et 18 % des antécédents de revascularisation coronaire chirurgicale(3).
La plupart du temps, ce sont des patients asymptomatiques d’angor, et chez ceux qui le sont, l’imputabilité des lésions coronaires n’est pas certaine. Le plus souvent, les lésions coronaires sont découvertes de façon fortuite lors de la coronarographie effectuée dans le cadre du bilan pré-TAVI.
L’évaluation de la sévérité des lésions est angiographique dans la grande majorité des cas. L’évaluation hémodynamique des lésions est préférable et souhaitable, et paraît plus précise, notamment l’iFR (instant wavefree ratio) sujette à moins de variabilité que la FFR (fractional flow reserve) dans le RA. En effet, l’iFR ne change pas après correction du RA, contrairement à la FFR qui diminue en post-TAVI. Ceci s’explique par la diminution du flux systolique aortique et coronaire, et l’augmentation de la pression intraventriculaire en pré-TAVI(4).
Dans les dernières recommandations européennes de 2018 sur la revascularisation myocardique, les indications de revascularisation coronaire sont posées sur une évaluation angiographique des lésions(5).
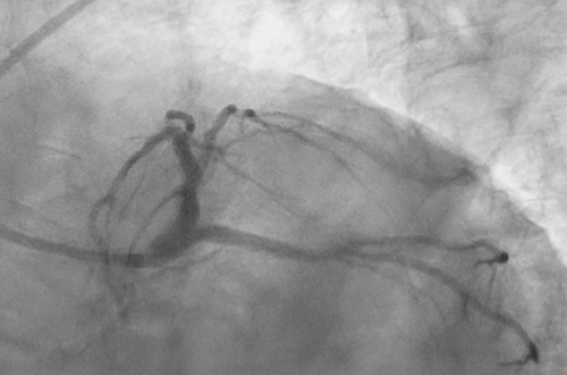
Il s’agit le plus souvent de lésions coronaires complexes et pluritronculaires. L. Faroux et al. ont montré que les lésions coronaires des patients en attente de TAVI sont calcifiées dans 45,8 % des cas, qu’elles présentent des bifurcations dans 21,4 % des cas, et qu’elles sont ostiales dans 19,3 % et de type B2/C dans 49,9 % des cas (figure 1)(6).
▸ QUE DISENT LES ÉTUDES ?
Initialement, les données sur la revascularisation par angioplastie des lésions coronaires des patients en attente de TAVI, étaient discordantes, basées sur des registres et métaanalyses, qui excluaient le plus souvent les patients ayant des lésions coronaires sévères.
La seule étude randomisée, ACTIVATION, est un essai multicentrique en ouvert ayant inclus 235 patients sur 7 ans, dont le but était de démontrer la non-infériorité de l’angioplastie coronaire (119 patients dans le groupe PCI) par rapport à l’absence d’angioplastie coronaire (116 patients dans le groupe no PCI) avant une procédure de TAVI. Étaient exclus de l’étude, les patients qui avaient présenté un syndrome coronaire aigu dans les 30 jours, ceux ayant une sténose serrée du tronc commun gauche non protégé et ceux ayant une contre-indication à une bithérapie antiplaquettaire. Le critère de jugement principal à 12 mois était la mortalité toute cause et la réhospitalisation toute cause. L’essai, qui devait initialement inclure 310 patients a été interrompu précocement pour cause de retard dans les inclusions, et n’a pas montré de différence entre les deux groupes. En effet, le critère de jugement principal est survenu chez 48 patients (41,5 %) du groupe PCI et 47 patients (44,0 %) du groupe no PCI. Les saignements globaux étaient plus importants dans le groupe PCI (44,5 %) versus 28,4 % dans le groupe no PCI, sans pour autant qu’il y ait eu plus de saignements majeurs (18,1 % dans le groupe no PCI vs 26,1 % dans le groupe PCI). Le manque de puissance de cet essai n’a pas permis de répondre à la question posée (figure 2)(7).
D’autres études randomisées sont en cours : l’essai NOTION-3 qui a inclus 452 patients, comparant avant TAVI, la revascularisation coronaire complète guidée par FFR versus traitement médical et l’essai COMPLETE-TAVR qui randomisera 4 000 patients adressés pour TAVI comparant la revascularisation coronaire guidée par l’angiographie au traitement médical. Ces études, réalisées sur de plus larges effectifs, permettront peut-être de préciser la place de la revascularisation coronaire chez les patients en attente de TAVI.
▸ COMMENT ET QUAND REVASCULARISER ?
La majorité des équipes, dont la nôtre, revascularise les lésions significatives proximales > 70 % des patients en attente de TAVI (classe IIa, niveau de preuve C)(5). Le rationnel étant de prévenir la survenue de syndrome coronaire aigu et de réaliser le TAVI dans de bonnes conditions hémodynamiques, notamment chez les patients ayant une dysfonction du ventricule gauche et chez qui une occlusion coronaire pendant le TAVI peut être dramatique. Une métaanalyse de F. d’Ascenzo et al. a montré que le score Syntax résiduel est un marqueur pronostique de mortalité à 5 ans. En effet, les patients ayant un score Syntax > 22 ont une mortalité plus élevée à 1 an, alors que ceux dont le score Syntax résiduel est < 8 ont une mortalité plus faible(8).
Le plus souvent, les lésions sont revascularisées lors d’une procédure antérieure, ou bien en même temps que la procédure de TAVI. Il n’y a aucune étude randomisée comparant une approche combinée angioplastie et TAVI sur une même procédure versus angioplastie puis TAVI. L’intérêt de combiner à la fois l’angioplastie et le TAVI sur une même procédure est d’éviter les ponctions artérielles itératives, limiter les complications hémorragiques plus fréquentes sous bithérapie antiplaquettaire. Dans l’essai SURTAVI, 128 patients ont bénéficié d’une procédure de TAVI et d’une revascularisation coronaire par angioplastie. Parmi ces 128 patients, 76 (59,4 %) ont eu une approche étagée alors que 52 (40,6 %) ont eu le TAVI et l’angioplastie en même temps. Chez les patients qui bénéficiaient d’une procédure étagée, il y avait plus de cas d’insuffisance rénale et une plus grande quantité de produits de contraste injectée(9). L’essai randomisé TAVI-PCI, qui comparera une stratégie de revascularisation guidée par FFR avant ou après TAVI, précisera le moment idéal pour revasculariser ces patients.
Revasculariser les lésions des patients après le TAVI peut permettre de réévaluer leur symptomatologie et leurs lésions après avoir levé la sténose aortique, notamment par FFR. Mais l’accessibilité aux ostia coronaires à travers la prothèse peut s’avérer plus difficile, rendant la procédure d’angioplastie plus compliquée, notamment en cas d’utilisation d’une prothèse autoexpansible. M. Boukantar et al. ont montré que les angioplasties coronaires au travers d’une CoreValve™ (Medtronic) s’accompagnaient d’une durée de procédure plus longue, de temps de scopie et d’irradiation plus importants, ainsi que d’une plus grande quantité de produit de contraste injectée(10). Ceci a été confirmé par l’étude RE-ACCESS dans laquelle il y avait un échec de cathétérisme des ostia coronaires dans 7,7 % des cas, le plus souvent chez les patients ayant des Core-Valve™(11). La nouvelle technique d’implantation des CoreValve™ avec alignement des commissures semble prometteuse et tente à faciliter l’accès ultérieur aux coronaires(12).
* E. DURAND, C. TRON, N. BETTINGER, H. ELTCHANINOFF, Service de cardiologie, CHU de Rouen
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


