Focus
Publié le 28 fév 2009Lecture 17 min
Angioplastie des occlusions coronaires chroniques - Pourquoi ? Quand ? Comment ?
Y. LOUVARD, T. LEFÈVRE, A. OHANESSIAN, T. HOVASSE, J. GAROT, M.-C. MORICE, Institut CardioVasculaire Paris Sud, Institut Hospitalier Jacques Cartier
Les occlusions coronaires chroniques (CTO) ont récemment été bien définies dans un excellent article du European CTO Club(1). Il s’agit d’une occlusion coronaire totale, TIMI 0, datant de plus de 3 mois. Les CTO sont encore fréquemment traitées médicalement lorsqu’elles sont isolées ou constituent la principale raison pour le recours à une revascularisation chirurgicale chez le patient pluritronculaire(2).
Pourtant, les progrès techniques et technologiques permettent aujourd’hui d’espérer un taux de succès de l’ordre de 70 à 90 %. Les prédicteurs de succès ou d’échec sont maintenant bien connus, ce qui permet de sélectionner les patients en fonction de l’importance du vaisseau occlus, de l’anatomie de l’occlusion et de l’expérience de l’équipe. Le succès de la procédure doit être préservé sur le moyen terme par l’utilisation de stents actifs.
Pourquoi désobstruer les occlusions chroniques ?
On peut ranger les raisons en plusieurs rubriques :
- suivre le dogme chirurgical de la revascularisation complète, au moins pour les territoires myocardiques viables ;
- traiter les symptômes et l’ischémie myocardique documentée ;
- améliorer le taux de survie sans événement cardiaque grave ;
- améliorer la fonction ventriculaire ;
- prévenir le risque de décès lors de la survenue d’un événement ischémique futur.
Chez le patient pluritronculaire, l’intérêt d’une revascularisation aussi complète que possible, que ce soit par chirurgie ou angioplastie, n’est actuellement plus discuté(3,4).
La très controversée étude COURAGE a montré que lorsqu’il existait une ischémie myocardique documentée significative(5), l’angioplastie coronaire associée au traitement médical optimal était supérieure au traitement médical seul. Cette étude a eu au moins le mérite de rappeler que l’angioplastie permet de traiter non seulement les symptômes, mais aussi d’améliorer l’ischémie myocardique documentée dont la valeur pronostique n’est plus controversée. Ainsi, il n’y a pas de bonne raison médicale à délaisser une CTO avec ischémie myocardique significative.
Le développement d’une circulation collatérale, souvent considéré comme suffisant pour éviter l’ischémie, en réalité ne protège que très rarement de l’ischémie myocardique à l’effort (moins de 10 % des cas), comme l’a montré élégamment Werner avec l’étude des pressions distales sous adénosine(6). La viabilité myocardique peut être étudiée de façon plus fine avec l’IRM, par l’absence ou la faible épaisseur de prise de contraste tardive et la préservation de l’épaisseur myocardique, qu’avec la scintigraphie qui souvent sous-estime l’importance des territoires viables(7). Il a également été montré que l’absence d’ondes Q était un critère fiable de viabilité(8).
Nous ne disposons pas d’études comparant de façon randomisée une tentative de désobstruction de CTO avec un traitement médical bien conduit. Par contre, de nombreuses études de grande taille ont montré qu’en cas de succès de désobstruction d’une CTO(9-11), le risque de décès, d’événement cardiaque majeur et le besoin d’une chirurgie de pontage étaient diminués de manière significative.
La fonction ventriculaire gauche ne peut bien sûr être améliorée que lorsqu’elle est anormale à l’état basal. L’amélioration de la cinétique segmentaire après désobstruction d’une CTO est prévisible lorsque l’épaisseur myocardique est normale ou la prise de contraste myocardique en IRM < 75 % de l’épaisseur du myocarde(12) ou encore, lorsqu’il existe une amélioration de la fonction segmentaire sous dobutamine à faible dose(13).
Enfin, lors de la survenue d’un syndrome coronaire instable, la présence d’une CTO(14) qui, bien sûr, n’est en rien responsable de l’instabilité aggrave le pronostic non seulement à la phase aiguë (plus de choc cardiogénique, plus d’élévation enzymatique, plus de décès, etc.), mais aussi au suivi avec un risque de mortalité multiplié par 3 à 1 an en cas de CTO.
Quand tenter une désobstruction de CTO ?
Les prédicteurs de succès de désobstruction d’une CTO (tableau 1) ont été largement étudiés. Ils dépendent non seulement de l’ancienneté et de l’aspect anatomique de l’occlusion mais aussi de l’expérience de l’opérateur ou de l’équipe. Ce dernier facteur est difficile à mettre en évidence, en dehors d’une très longue période d’observation, les progrès étant lents, associés aux évolutions techniques et au caractère de plus en plus complexe des lésions traitées au fur et à mesure que l’expérience augmente (figure 1).
Le scanner coronaire peut être une aide intéressante pour prédire et augmenter les chances de succès car il permet de repérer le trajet de l’occlusion, de mesurer sa longueur précise(15), d’évaluer l’importance des calcifications (en particulier celles comblant complètement l’ancienne lumière) et le degré de remodelage négatif du vaisseau.
L’ancienneté de l’occlusion est souvent difficile à déterminer mais dans ce cas le pourcentage de succès est plus bas que lorsque l’occlusion peut être datée(16).
Figure 1. Évolution de la complexité et du taux de succès de recanalisation des CTO à l’Institut CardioVasculaire Paris Sud.
L’indication de tenter une désobstruction dépend donc de la qualité de l’indication clinique (viabilité + ischémie, taille du territoire ischémique, l’IVA plus que la coronaire droite ou la circonflexe), des chances de succès liées notamment à l’opérateur et bien sûr au contexte global du patient (âge, activité, motivation, fonction rénale et autres comorbidités).
Le matériel et les techniques
Innovations techniques
Des progrès techniques et technologiques considérables sont apparus ces 10 dernières années dans le traitement des CTO.
En ce qui concerne les cathéters guides, nos confrères japonais privilégient l’usage de cathéters 8 F pour leur support, les trous latéraux pour préserver le flux et ont conduit à l’apparition de formes nouvelles (variations des formes Amplatz, en particulier). Certains de ces cathéters mesurent seulement 80 cm de long pour bénéficier d’une longueur supérieure des cathéters ballons pour les approches rétrogrades.
Les ballons coaxiaux sont réapparus pour permettre un meilleur support du guide, des injections distales de produit de contraste et un échange rapide des guides. Dans le même ordre d’idée, les microcathéters ont l’avantage sur les ballons coaxiaux d’un meilleur profil et de l’absence de kinking lors des échanges de guide ainsi que la présence d’un marqueur distal permettant de connaître précisément la position du cathéter.
La principale innovation vient cependant des nouveaux guides durs(1), provenant essentiellement du Japon (gamme ASAHI ; tableau 2). Leur dureté est mesurée en grammes (force nécessaire pour plier le guide). La dureté du guide, accentuée par la proximité d’un support, n’est pas la seule qualité intéressante de ces guides qui ont un torque exceptionnel, et pour certains, sont effilés ou recouverts d’un polymère hydrophile. La dureté de ces guides atteint en Europe 12 grammes.
Le Tornus est un instrument « vissable » (en sens inverse des aiguilles d’une montre) qui sert essentiellement à franchir les lésions dures après passage du guide mais échec de passage du ballon.
Particularités techniques
La stabilité du cathéter guide. La procédure commence par la stabilité du cathéter guide obtenue avec des cathéters guides de 8 F, des formes particulières (Amplatz pour les deux vaisseaux), des techniques de support actif en 6 F (compatibles radiale), des techniques d’ancrage du cathéter guide avec deux guides, ou en utilisant un ballon gonflé dans une petite branche proximale à l’occlusion (possible en 6 F seulement avec deux ballons monorails ou un ballon monorail et le nouveau microcathéter Finecross® de Terumo), voire avec un Tornus si la lé sion est partiellement franchie. Le cathéter 5 F dans 6 F (technique Mother and Child) de Terumo est également intéressant pour augmenter le support et délivrer les stents.
Les techniques de franchissement de la lésion avec le guide font appel dans les cas les plus simples à des guides hydrophiles maniés avec beaucoup de prudence. L’usage des guides durs se fait, selon les opérateurs, soit en utilisant des guides de dureté progressive, soit en choisissant un guide adapté à la difficulté (guide dur d’emblée pour les lésions calcifiées). La forme du guide revêt une grande importance, avec une forme distale marquée extrêmement courte destinée à pénétrer l’occlusion elle-même et une forme un peu plus proximale destinée à cheminer dans le vaisseau proximal ou à changer de chenal en cas de dissection. La présence d’un ballon coaxial ou d’un microcathéter permet d’utiliser une ou les deux formes (attention la puissance du guide est fortement augmentée en présence d’un cathéter coaxial ou d’un microcathéter).
La stratégie de franchissement est le plus souvent une stratégie multiguide, l’échange étant facilité par l’utilisation de ballons coaxiaux et microcathéters, commençant par un guide 3 g puis si nécessaire en progressant vers des guides plus durs. La technique pour avancer le guide à travers l’occlusion fait appel au drilling, mouvements de rotation rapide de la forme distale, ou à la pénétration (orientation puis poussée du guide), les deux techniques étant souvent complémentaires. Lorsque le guide pénètre une branche collatérale, sa position intraluminale pourra être confirmée par une « mini » injection dans le matériel coaxial (ballon ou microcathéter), la partie proximale de l’occlusion pourra être prédilatée, puis un second ou le même guide sera poussé dans le lit distal en passant au plus près de la carène de la bifurcation qui est généralement indemne de lésion (figure 2). Si la branche est importante un guide classique sera laissé en place afin de la garder ouverte ou la traiter au moment du stenting de la branche principale. Si le guide est poussé dans une fausse lumière, il est préférable de le laisser en place et d’utiliser un second guide pour retrouver le bon chemin (technique parallel wire). Dans certains cas, les deux guides peuvent être supportés par deux matériels coaxiaux (cathéter guide ≥ 7 F). Les guides très durs et effilés peuvent être utilisés pour faire des réentrées de la fausse lumière vers la vraie lumière (Confianza ou Confianza Pro hydrophile 9 ou 12 g). Lorsque l’artère est disséquée, mais avec un flux antérograde, un guide hydrophile manié prudemment peut permettre de retrouver la vraie lumière. Enfin, la lumière distale étant atteinte le matériel coaxial permet d’échanger le guide agressif pour un guide moins agressif donnant un bon « support », tel qu’un BHW.
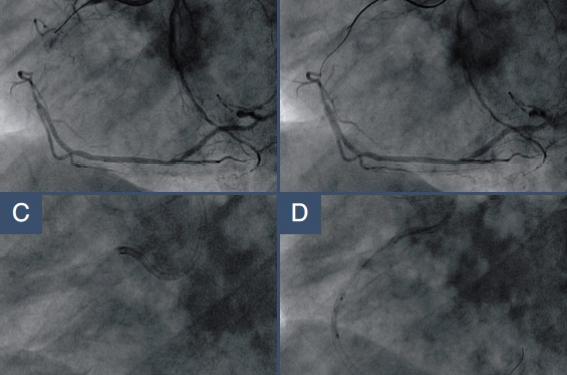
Figure 2. A : Occlusion de l’artère coronaire droite. Double injection. Guide Miracle 6 en fausse lumière. B : Injection controlatérale permettant de suivre le trajet du 2e guide ASAHI medium. C : Guide placé dans une branche secondaire. Injection sélective avec un ballon coaxial. D : 2e guide placé dans la branche principale. E : Résultat final.
Le guidage. C’est l’élément essentiel lors du franchissement de la CTO avec le guide. La présence de calcium est à la fois un handicap et un élément de guidage mais la technique essentielle à utiliser largement est l’injection dans la coronaire controlatérale (figure 3) permettant de suivre le cheminement du guide (cette injection controlatérale ou parfois homolatérale pourra être subsélective pour permettre de réduire la quantité de produit de contraste utilisée). Cette technique permet également de connaître le caractère complet ou non de l’occlusion, sa longueur réelle (figure 4), la présence de branches secondaires utilisables… et n’a pas l’inconvénient d’aggraver une éventuelle dissection. Parfois un guidage par échographie endocoronaire peut être utilisé pour trouver un ostium ou guider une réentrée. L’intégration/ asservissement des images scanner dans la salle de cathétérisme pourra également être très utile(15).
Le franchissement de la lésion par le guide n’est pas la fin de la procédure. Le passage du ballon à travers l’occlusion peut s’avérer très difficile voire impossible. Dans ce cas, on pourra utiliser un « ancrage » ou an-choring balloon technique(17) du cathéter guide (figure 5), une préparation par cathéter Tornus, voire par Rotablator®. Les difficultés peuvent également être grandes pour le passage des stents, d’autant que ceux-ci sont souvent très longs, la préparation de la lésion et le support du cathéter guide sont alors essentiels (buddy wires, 5 F dans 6 F, etc.).
Figure 3. A : Occlusion de l’interventriculaire antérieure moyenne. Double injection. B : Injection controlatérale permettant de suivre le trajet du guide ASAHI medium. C : Guide en fausse lumière. D : Guide redirigé à l’aide d’un ballon coaxial vers la vraie lumière. E : Résultat final.
Figure 4. A : Occlusion de l’artère coronaire droite paraissant complexe. B : Aspect favorable lors de l’injection bilatérale. Franchissement aisé avec un guide ASAHI medium. C : Résultat final.
Figure 5. A : Occlusion de l’artère coronaire droite. B : Lésion franchie avec un guide ASAHI medium mais impossibilité de franchir la lésion avec le ballon 1,5 mm. Anchoring balloon avec un guide BMW et un ballon 2 mm au niveau d’une branche auriculaire. C : Franchissement de la lésion avec l’ancrage de l’anchoring balloon. D : Résultat final.
Le choix de la taille du stent est souvent délicat car à l’ouverture de l’artère, le lit distal est souvent spasmé et même souvent « remodelé négativement ». Il est indispensable de prendre son temps pour laisser le lit d’aval reprendre son diamètre d’origine en s’aidant d’injections multiples de nitrés et de bon sens. Enfin, il est maintenant clairement démontré que les stents actifs réduisent le risque de resténose et de réocclusion et leurs conséquences cliniques(18).
Les stratégies
On peut distinguer deux stratégies, l’une est la classique voie antérograde, l’autre d’apparition plus récente est à la fois rétrograde et antérograde(19).
La stratégie antérograde est la plus couramment utilisée, surtout en première intention. C’est la moins complexe.
La stratégie bilatérale (figure 6) consiste à atteindre le lit distal de l’artère occluse à travers des collatérales habituellement intraseptales, plus rarement épicardiques, au moins avec un guide — afin de servir de marqueur à l’avancée du guide antérograde —, avec un ballon coaxial ou un microcathéter —pour faire des injections rétrogrades subsélectives, pour dilater la lésion de façon rétrograde, voire pour faire progresser par les deux approches des guides qui vont se retrouver dans le même plan de dissection(20) qui sera ensuite stenté (Controlled Antegrade and Retrograde Tracking ou CART). Dans certains cas, on pourra être amené à franchir la lésion de façon rétrograde et pousser le guide jusqu’au cathéter antérograde afin d’utiliser le guide rétrograde pour dilater de façon antérograde. La technique rétrograde est à réserver aux équipes dédiées au traitement des CTO car elle cumule toutes les difficultés potentielles de l’angioplastie des CTO et est réalisée dans la majorité des cas après échec de la voie antérograde.
Figure 6. A : Occlusion de l’artère coronaire droite. Fausses lumières liées à une précédente tentative datant de 4 semaines. B : Deux guides Miracle 6 en fausse lumière. C : Approche rétrograde. Franchissement de la partie distale de l’occlusion avec un guide Miracle 6. D : Injection sub-sélective rétrograde avec un microcathéter permettant de confirmer la bonne position. E : Dilatation rétrograde avec anchoring balloon antérograde. F : Résultat après dilatation. G : Résultat final.
Les risques spécifiques
Ils sont de trois ordres(10) :
- techniques (dissections, perforations, tamponnades, thrombose lors de l’approche bilatérale) ;
- risques liés au volume de produit de contraste utilisé ;
- risques lies à l’irradiation.
La tamponnade cardiaque survient dans moins de 1 % des cas mais l’angioplastie des CTO est certainement la circonstance où le risque est potentiellement le plus élevé. Une péricardiocentèse immédiate avec aspiration est habituellement suffisante, le traitement de la cause, rarement nécessaire, étant souvent difficile (rupture coronaire traitée par stent couvert, perforation d’une branche traitée par coil ou stent couvert de la branche principale…). La prévention repose essentiellement sur la certitude absolue de la bonne position du guide avant dilatation et le traitement doit être rapide, ce qui impose la disponibilité immédiate du matériel de drainage en salle de cathétérisme.
La prévention du risque de thrombose repose sur l’utilisation systématique de l’ACT contrôlée toutes les 45 minutes avec un objectif à 300 secondes.
La prévention du risque d’insuffisance rénale repose sur une bonne préparation du patient avant la procédure (hydratation, arrêt des drogues potentiellement néphrotoxiques) et une quantité de produit de contraste limitée et adaptée au patient.
L’exposition aux rayons X, pour le patient et l’opérateur, lors d’une CTO est en moyenne supérieure à la dose reçue pour une angioplastie tritronculaire sans CTO(21). Les moyens de protection de l’opérateur sont maintenant bien connus des cardiologues interventionnels. Pour le patient, on peut travailler en fréquence d’images basse, notamment en scopie, utiliser la mémoire de scopie, les acquisitions en grand champ ensuite zoomé, la table haute et le capteur plan bas, la collimation. Éviter les incidences où le patient est épais avec superposition d’organes radio-opaques. Le plus efficace pour réduire la dose reçue à la peau est de changer l’incidence, de quelques degrés, pour exposer une zone de peau différente.
Quand arrêter une procédure de désobstruction ?
Il n’y a pas de règle publiée mais la décision d’arrêter une procédure de désobstruction dépend de nombreux facteurs intriqués, notamment :
- l’absence de progrès significatifs ;
- l’importance du territoire considéré ;
- la motivation du patient ;
- la quantité de produit de contraste utilisée ;
- l’exposition aux rayons X, en tenant compte des procédures précédentes ;
- l’expérience de l’opérateur.
L’avis d’un collègue en cours de procédure est très utile.
Qui peut traiter des CTO et comment apprendre ?
La connaissance des différentes techniques et l’expérience accumulée sont, sans aucun doute, les facteurs principaux de succès. Les progrès dans le taux de succès de désobstruction des CTO sont relativement lents. Cela a conduit le CTO Club européen à recommander de ne pratiquer (et d’enseigner) la désobstruction des CTO que dans les centres à gros volume et de confier ce travail particulier à des opérateurs spécifiques pratiquant plus de 50 procédures de CTO par an. Apprendre n’est pas simple, les opérateurs expérimentés savent combien il est facile de ruiner définitivement la procédure par un « coup de guide » malencontreux. La meilleure méthode est de commencer par des procédures présumées simples en utilisant les prédicteurs bien connus d’échec ; les difficultés seront ensuite introduites progressivement en fonction du taux de succès qui devrait être maintenu au-delà de 70 % tandis que les difficultés vont croissantes.
Conclusion
L’angioplastie des occlusions coronaires chroniques est un nouveau défi pour le cardiologue interventionnel. Ses indications reposent sur l’existence d’une ischémie/viabilité significative documentée dans le territoire considéré.
L’objectif est, comme pour l’angioplastie conventionnelle, de traiter les symptômes et l’ischémie, afin d’améliorer la qualité de vie et de potentiellement diminuer le risque d’événement cardiaque à moyen et long termes.
La procédure fait appel à des techniques et des matériels qui sont en grande partie spécifiques, qui doivent être combinés, conduisant à des angioplasties longues et souvent difficiles où la perte de clairvoyance est fréquente et la forte motivation de toute une équipe indispensable (mental power des Japonais).
La pérennité du résultat dépendra, enfin, de la qualité du déploiement d’un ou plusieurs longs stents actifs.
Références disponibles sur demande à la rédaction.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


