Publié le 15 mai 2023Lecture 10 min
Les études pour la pratique de l’American College of Cardiology
Walid AMARA, GHT Grand Paris Nord-Est, France

Un ACC grand cru ? Oui ! avec deux coups de cœur : TRILUMINATE qui montre le bénéfice du clip tricuspide, et CLEAR Outcomes qui montre le bénéfice de l’acide bempédoïque chez des patients intolérants aux statines, bonne lecture !
Le clip tricuspide dans le traitement de la fuite tricuspide : TRILUMINATE
D’après la communication de P. Sorajja (Mineapolis, États- Unis)
Cette étude était une des études attendues de l’ACC. Elle a évalué l’efficacité et la sécurité du clip tricuspide chez des patients ayant une fuite tricuspide sévère symptomatique et ayant un risque élevé ou intermédiaire de décès en cas de chirurgie classique tricuspide.
Les patients devaient être sous traitement optimal et devaient être éligibles à un clip (forme faisable en interventionnel). Les patients ont été randomisés entre un clip tricuspide et un traitement médical (175 patients dans chaque groupe). Les patients ont été inclus dans 80 centres aux États-Unis, Canada et en Europe.
Le critère primaire évalué à un an comprenait la mortalité, une chirurgie valvulaire tricuspide, les hospitalisations pour insuffisance cardiaque et la qualité de vie.
Les patients avaient un âge moyen de 78 ans, et près de 55 % étaient en classe III ou IV de la NYHA, et 90 % avaient une cause fonctionnelle.
Au total, 87 % des patients ont eu une réduction de la fuite tricuspide au stade modéré ou moindre dans un suivi à un an, versus 4,8 % dans le groupe contrôle.
Dans le groupe clip tricuspide, le critère primaire était obtenu plus souvent avec un ratio de 1,48 (1,06 à 2,13 ; p = 0,02). Cette différence était essentiellement due à un effet sur la qualité de vie (pas de différence de mortalité, de nécessité de chirurgie valvulaire ou des hospitalisations pour insuffisance cardiaque (figure 1).
La réduction de la fuite tricuspide était corrélée à l’amélioration de la qualité de vie.
Le taux d’événements cardiaques majeurs était seulement de 1,7 % et seulement 0,7 % a eu un décès ou la pose d’un pacemaker.
Un bénéfice au-delà de la baisse du cholestérol sur les événements CV chez les patients intolérants aux statines avec l’acide bempédoïque : CLEAR Outcomes Trial
D’après la communication de S. Nissen (Cleveland, États-Unis)
L’intolérance aux statines reste un problème fréquent qui empêche les patients d’atteindre leur cible de LDL-cholestérol et un bénéfice cardiovasculaire du traitement. L’acide bempédoïque est un inhibiteur de l’ATP citrate lyase qui inhibe la synthèse du cholestérol en amont de l’HMG-CoA réductase pour les statines.
Comme l’acide bempédoïque est une prodrogue active dans le foie et pas dans les tissus périphériques, il est associé à une faible incidence des effets adverses musculaires.
L’effet de réduction du LDL-C de l’acide bempédoïque avait déjà été publié, mais l’étude présentée à l’ACC s’intéresse maintenant à l’effet sur les événements cardiovasculaires.
L’étude a inclus des patients en prévention primaire ou secondaire avec un LDL > 1 g/L et qui étaient intolérants à au moins 2 statines. Ils ont été randomisés pour recevoir un traitement par acide bempédoïque à la posologie de 180 mg/j ou un placebo.
Le critère primaire comprenait les événements cardiaques majeurs suivants : infarctus non fatals, AVC non fatals, revascularisations coronaires ou décès cardiovasculaires.
L’étude a inclus 13 970 patients dans 1 250 sites de 32 pays. Les patients avaient un âge moyen de 65 ans, avec un LDL-C moyen de 1,4 g/L et 70 % étaient en prévention secondaire.
L’acide bempédoïque a permis une réduction du LDL-C de 26 % à 60 mois et de la CRP ultrasensible de 19 %.
Il a été associé à une baisse significative du critère primaire de 13 % (HR 0,87 ; IC95% 0,79- 0,96 ; p = 0,004) (figure 2).
Parmi les critères secondaires réduits de manière significative, on retrouve la réduction des infarctus fatals ou non (HR 0,77), des revascularisations coronaires (HR 0,81), et des hospitalisations pour angor instable (HR 0,66). Il n’a pas été noté d’effet sur la mortalité totale ni cardiovasculaire.
L’angioplastie guidée par échoendocoronaire ou OCT, un nouveau standard pour améliorer les résultats de l’angioplastie : RENOVATECOMPLEX- PCI
D’après la communication de J.M. Lee (Corée)
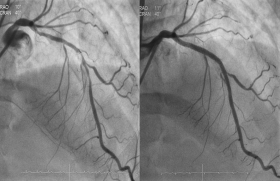
Cette étude coréenne est également publiée dans le NEJM. Dans cette étude en ouvert, les patients qui devaient bénéficier d’une angioplastie complexe ont été randomisés pour bénéficier d’une angioplastie guidée par imagerie intravasculaire (échographie endocoronaire ou tomographie par cohérence optique [OCT]) versus une angioplastie guidée uniquement par l’angiographie. Il s’agit ici de patients devant bénéficier d’une angioplastie complexe, telle que les bifurcations, des occlusions chroniques, une atteinte du tronc commun ou des lésions coronaires, diffuses ou multitronculaires.
Le critère primaire était composite et comprenait les décès, les infarctus liés à l’angioplastie ou les nouvelles revascularisations. L’étude a inclus 1 639 patients, 1 092 dans le groupe imagerie intravasculaire et 547 dans le groupe conventionnel.
Après un suivi médian de 2,1 ans, le critère primaire était survenu dans 7,7 % des patients du groupe imagerie versus 12,3 % du groupe contrôle soit un hazard ratio (HR) de 0,64. Concernant les critères composites de ce critère primaire on note une réduction significative des échecs de revascularisation (HR 0,64) de même qu’une réduction des échecs de revascularisation sans infarctus per-procédure (figure 3).
Il a été noté une tendance à moins de décès dans le groupe imagerie intravasculaire (1,7 % vs 3,8 %) même si la différence n’est pas significative. À noter qu’il n’y a pas eu d’augmentation des complications per-procédure.
Revascularisation complète immédiate ou gradée en cas de SCA avec lésions coronaires multitronculaires : BIOVASC
D’après la communication de R. Diletti (Rotterdam, Pays-Bas)
Cette étude multicentrique a inclus des patients présentant un SCA avec ou sans sus-décalage du segment ST et ayant une sténose d’au moins 2 troncs coronaires.
Les patients ont été randomisés entre soit une angioplastie de tous les troncs coronaires au cours de la première coronarographie (n = 764), soit une angioplastie de l’artère culprit suivie d’une angioplastie des autres artères dans les 6 semaines (n = 761).
Le critère primaire comprenait les décès, les infarctus et les revascularisations non programmées liées à une ischémie et les événements cérébro-vasculaires évalués à un an.
Le critère primaire a été noté dans 7,6 % des cas dans le groupe angioplastie immédiate versus 9,4 % dans le groupe angioplastie différée (HR à 0,78 soit un IC95% : 0,55 à 1,11 avec une non-infériorité démontrée p = 0,0011). Il a été noté une réduction significative des infarctus (1,9 % vs 4,5 % ; HR 0,41 ; IC95% 0,22-0,76 ; p = 0,0045). Il a été noté également plus de revascularisations non programmées pour ischémie dans le groupe angioplastie différée (6,7 % vs 4,2 % HR 0,61 ; IC95% 0,39-0,95 ; p = 0,030). Figure 4
Cette étude est publiée de manière concomitante dans le Lancet.
L’électroporation dans l’ablation de la FA : PULSED-AF
D’après la communication de A. Verma (Montréal, Canada)
L’électroporation est une nouvelle énergie non thermique basée sur des courants électriques bipolaires spécifiques des myocytes permettant de ne pas avoir de conséquences en termes d’atteinte de l’œsophage (fistule) ou des veines pulmonaires (sténoses). Le champ électrique augmente la perméabilité de la membrane cellulaire ce qui interrompt la fonction cellulaire et entraîne éventuellement une mort cellulaire (apoptose et nécrose). Figure 5
L’étude pivot PULSED-AF est une étude multicentrique non randomisée avec un seul bras qui a inclus 150 patients avec une FA symptomatique paroxystique ou persistante réfractaire à un traitement antiarythmique et qui ont été suivis pendant un an avec des monitorings transtéléphoniques de l’ECG et des holters réguliers pendant un an. Le critère primaire d’efficacité était la survie sans échec de procédure, de récidive de FA ou d’augmentation des antiarythmiques, en excluant la blancking period des 3 premiers mois.
Le principal critère de tolérance comprenait les événements adverses dus à la procédure.
Le taux de succès à un an était de 66 % dans les cas de FA paroxystique et de 55 % dans les cas de FA persistante. Un seul événement adverse a été noté dans le groupe ablation qui était un accident cérébrovasculaire.
Effet des statines chez les patients cancéreux : STOP CA
D’après la communication de T. Neilan (Boston, États-Unis)
Les anthracyclines (doxorubicine, épirubicine ou idarubicine par exemple) sont des traitements de différents cancers tels que les cancers du sein, les lymphomes, les leucémies ou les sarcomes.
Le risque d’insuffisance cardiaque avec les anthracyclines est multiplié par un facteur de 10 à 15 et il apparaît dès le premier cycle de chimiothérapie. De plus, certains cancers tels que les lymphomes sont associés à une augmentation du risque d’insuffisance cardiaque.
Certaines études suggéraient une atténuation des effets adverses des anthracyclines sur la fonction cardiaque avec les statines. L’étude STOP CA est une étude multicentrique. Elle a inclus des patients avec lymphome et pour lesquels un traitement par anthracycline est prévu.
Les patients ont été randomisés entre un traitement par atorvastatine 40 mg et un placebo et ils ont été suivis pendant 1 an.
Le critère primaire était la proportion de patients ayant eu une réduction de la FEVG d’au moins 10 % jusqu’à une valeur inférieure à 55 %. L’étude a inclus 300 patients.
Au cours du suivi, 46 patients (15 %) ont présenté une dégradation de la FE d’au moins 10 % jusqu’à une valeur < 55 %.
Le critère primaire est survenu chez 9 % des patients du groupe atorvastatine versus 22 % du groupe placebo (p = 0,002). La probabilité de dégradation de la FEVG était donc de près de 3 fois supérieure chez les patients ne prenant pas d’atorvastatine (figure 6).
Incompétence chronotrope et insuffisance cardiaque à fraction d’éjection préservée : RAPID-HF
D’après la communication de V. Reddy (Rochester, États-Unis)
Cette étude, publiée également dans le JAMA, a inclus des patients avec insuffisance cardiaque systolique et une insuffisance chronotrope : 29 patients ont été implantés d’un stimulateur cardiaque. Les patients ont été randomisés entre une stimulation atriale asservie à l’effort soit l’absence de stimulation. Après un wash-out de 4 semaines, les patients ont été croisés (cross over).
La stimulation asservie a augmenté la fréquence cardiaque à l’effort, mais n’a eu aucun effet sur le seuil anaérobie en VO2 qui est le critère primaire de jugement.
La stimulation a augmenté la fréquence cardiaque, mais a réduit de manière significative le volume d’éjection systolique avec comme conséquence l’absence de différence sur le débit cardiaque. Des événements adverses liés au pacemaker ont été notés chez 29 % des patients (mais qui restaient sans gravité).
La chirurgie miniinvasive : UK Mini Mitral
Quelle voie d’abord pour réaliser une plastie mitrale ? La voie d’abord traditionnelle est la sternotomie. Outre son côté inesthétique, elle est associée à des suites opératoires plus ou moins longues de 3 mois. Des procédures « mini-invasives » ont été développées, dites de minithoracotomie. L’incision utilise de la vidéo et des instruments dédiés. Cette procédure
est plus longue à faire et plus complexe et les études initiales avaient suggéré qu’elles étaient associées à plus de complications liées potentiellement à des courbes d’apprentissage plus longues (figure 7).
Aucune étude randomisée n’avait été faite à ce jour pour comparer les 2 voies d’abord. L’étude a inclus 330 patients âgés en moyenne de 67 ans et inclus dans 10 centres au Royaume-Uni pratiquant les 2 types de chirurgie. Les centres devaient avoir une expertise pour participer à l’étude, et ce, afin de retirer tout biais lié à la faible expertise du centre qui défavoriserait la minithoracotomie.
Le critère primaire était la capacité physique de reprendre une activité normale à 12 semaines. Les principaux critères secondaires comprenaient les hospitalisations pour insuffisance cardiaque, un redux de chirurgie mitrale, les AVC, la durée du séjour et la qualité de vie.
La capacité physique de reprise d’une activité normale était plus rapide dans le groupe minithoracotomie en moyenne à 6 semaines. Il n’a été noté aucune différence entre les
2 groupes concernant les critères secondaires de jugement évalués à 1 an. Un patient du groupe minithoracotomie a demandé une reprise chirurgicale à la suite d’un saignement et 4 dans le groupe sternotomie. Il y a eu 2 fois plus de patients qui sont sortis dans les 4 premiers jours postopératoires dans le groupe minithoracotomie (p < 0,001) et la durée d’hospitalisation était plus courte (5 vs 6 jours, p = 0,003).
Un des éléments importants de cette chirurgie montre d’aussi bons résultats sur le résultat échographique de la plastie qu’avec la sternotomie (figure 8).
Quel résultat du TAVI vs chirurgie à 3 ans chez les patients à bas risque ? Evolut Low Risk Trial
D’après la communication de J. Forrest (Yale, États-Unis)
Il s’agit ici des résultats à 3 ans de l’étude Evolut Low Risk Trial. En effet, on dispose maintenant des résultats à 5 ans du TAVI chez les patients à risque intermédiaire ou élevé. Cette étude s’intéresse aux résultats à 3 ans des patients à bas risque.
L’étude a inclus 730, patients dans le groupe TAVI versus 684 dans le groupe chirurgie de manière randomisée.
L’âge moyen était de 74 ans. La fraction d’éjection moyenne était normale. 17 % avaient une BPCO et 14 % une fibrillation atriale.
À un mois le TAVI avait été supérieur à la chirurgie en termes de mortalité totale ou AVC invalidants. À 3 ans, il n’y a pas de différence entre les 2 bras même si une tendance est favorable au TAVI (figure 9) avec une réduction relative de 30 % du critère combiné (p = 0,051).
On note cependant plus de pacemakers dans le groupe TAVI (23 % vs 9 %) et moins de fibrillation atriale (13 % vs 40 %) par rapport au groupe chirurgie.
L’hémodynamique de la valve était meilleure avec le TAVI et il n’y avait aucune différence entre les 2 bras en termes de proportions de fuites aortiques paravalvulaires modérées ou plus.
L’étude est publiée en même temps dans le JACC.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :