Cardiomyopathies
Publié le 07 nov 2006Lecture 6 min
Faut-il faire un Holter devant une CMD ?
J.-F. LECLERCQ, Paris et Le Chesnay
Il y a seulement six mois, je me serais étonné de cette question, et j’aurais répondu que « oui, évidemment »… Mais au début de l’année sont parues les recommandations révisées pour l’implantation d’un défibrillateur, or elles ne mentionnent pour la cardiomyopathie dilatée (CMD) ni le mot Holter, ni le mot salves de tachycardie ventriculaire (TV)… (tableau). Alors, si ce n’est pas évident pour tout le monde, notamment s’il n’est pas indispensable de faire un Holter avant de mettre un défibrillateur à une CMD, ce que j’ai co-signé, voyons quel est l’intérêt du Holter dans la CMD.
Intérêt diagnostique
Il est connu de fort longue date que les extrasystoles ventriculaires (ESV) sont un signe précoce dans la CMD. Elles peuvent précéder nettement l’altération de la fonction pompe ventriculaire gauche. On doit avoir l’œil attiré par plusieurs signes qui les différencient des ESV sur cœur sain : le polymorphisme avant tout, mais aussi la largeur des ESV, le caractère répétitif, l’irrégularité des couplages, toutes choses qui, jointes à l’aspect en, 12 dérivations (quand on a la chance de l’avoir), signent le caractère pathologique du cœur sous-jacent. Il reste alors deux diagnostics : insuffisance coronaire ou cardiomyopathie, qui peut être droite (DVDA) ou gauche (CMH, CMD).
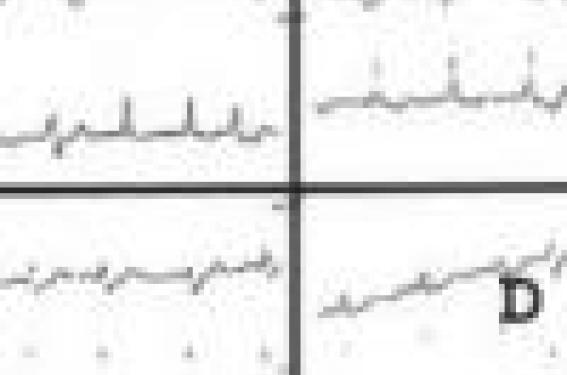
La figure 1 montre un exemple caractéristique de ce que montre habituellement le Holter dans une CMD. Mais la figure 2 est peut-être plus intéressante car la CMD « débutante » était largement infraclinique et ce jeune homme consultait pour des palpitations, liées à ses ESV. L’aspect morphologique de celles-ci, le triplet polymorphe et irrégulier mis en évidence au Holter plaidaient pour une cardiopathie gauche. Effectivement, si l’écho était alors peu parlant (FEVG et VTD à la limite de la normale), l’évolution très rapide a confirmé le diagnostic de CMD et ce jeune homme de 24 ans a été mis en liste de transplantation deux ans plus tard…
Figure 1. Holter de patient ayant une CMD, avec une FEVG à 42%, peu symptomatique. Noter le polymorphisme des salves de TV. Celles-ci ne sont jamais longues ni rapides. Mis sous traitement bêtabloqueur, il est toujours en vie et au stade NYHA II quinze ans plus tard.
Figure 2. Patient âgé de 24 ans, asymptomatique en dehors des palpitations.
Intérêt pronostique
Dépistage des TV
Il est également connu de longue date que, dans la CMD comme dans toutes les cardiopathies, l’existence de salves de TV est un critère de mauvais pronostic. C’est tout particulièrement le cas si les TV sont longues et rapides : elles sont alors annonciatrices du risque de mort subite. Or, cliniquement, comme presque toujours chez les patients ayant une cardiopathie sévère, elles ne sont pas ressenties sous forme de palpitations. C’est dire que si l’on ne fait pas de Holter à ces patients, on méconnaîtra les salves de TV, jusqu’à ce que survienne une lipothymie, une syncope, un arrêt cardiaque ressuscité, ou une mort subite…
Quels sont les déterminants du risque de mort subite dans la CMD ? Même s’ils sont moins bien identifiés que dans la maladie coronaire, on peut dire sans risque d’erreur grossière que ce sont : la durée des TV, leur fréquence et la fonction pompe ventriculaire gauche.
Cette dernière donnée est la plus importante et c’est bien pourquoi les indications de DAI sont basées sur la FEVG : une TV soutenue à 220/min peut être bien tolérée si la FEVG est > 50 %, tandis qu’une TV à 140/min peut être syncopale si la FEVG est à 20 %. D’où la résolution des experts, dont moi-même, de recommander l’implantation prophylactique d’un défibrillateur si la FEVG est < 30 %, quel que soit le contexte. Mais les recommandations sont une chose, et la pratique clinique en est une autre… Il serait naïf de penser que, sous prétexte que 7 experts ont écrit des recommandations en janvier 2006, instantanément les cardiologues de la France entière vont faire poser un défibrillateur à toutes les CMD avec FEVG < 30 %.
Donc :
• soit vous êtes convaincus et vous implantez systématiquement un défibrillateur à toutes les CMD à FEVG< 30 % ; dans ce cas, point n’est besoin de Holter ;
• soit vous ne l’êtes pas, pour des raisons qui vous regardent, et qui sont peut-être valables (la recommandation est IIa et non pas I) et vous refusez d’implanter systématiquement un défibrillateur à ces patients : alors vous devez leur faire un Holter, c’est bien le moins que vous puissiez faire pour eux… car si vous trouvez un tracé comme celui de la figure 3, cela va vous convaincre d’implanter un défibrillateur. Cela veut dire que, dans ce cas, compte-tenu de la grande variabilité des troubles du rythme d’un jour à l’autre, le Holter doit faire partie de la surveillance régulière de ces malades, au même titre que l’écho.
Figure 3. Patient ayant une CMD, peu symptomatique, sous bêtabloquant. FEVG = 34 %. Le Holter met en évidence deux salves de TV de plusieurs dizaines de complexes, à 190/min. Décision de mise en place d’un DAI malgré la recommandation en cours (IIb).
En tout état de cause, même si la FEVG est > 30 %, faire un Holter est intéressant dans la CMD. C’est tout particulièrement le cas si le patient a eu une lipothymie ou une syncope.
Dans de tels cas, le premier réflexe, chez un patient qui a une CMD et donc presque toujours un QRS élargi, est de penser à un bloc AV paroxystique. Or, la TV syncopale est au moins aussi fréquente. Et les rythmologues ont constaté depuis très longtemps que les TV de la CMD ne sont pas facilement déclenchables par la stimulation ventriculaire programmée. Et comme toujours en médecine, si cet examen est positif il n’y a pas de problème : le diagnostic de TV syncopale est hautement probable. Mais s’il est négatif, cela n’élimine pas le diagnostic de TV. Or, nous avons tous vus, et même souvent, des syncopes sur CMD qui ont légitimement reçu un stimulateur parce qu’ils avaient un intervalle HV long sur leur bloc de branche gauche, et qui font ensuite une TV, une FV, ou une mort subite.
En cas de syncope sur CMD (significative, c’est à dire avec un QRS large), j’ai personnellement « viré ma cuti » et, quitte à implanter une prothèse, je pense très sincèrement qu’il faut mettre un défibrillateur à ces patients et non pas un stimulateur. La stimulation ventriculaire programmée est de peu d’intérêt et je ne la fais plus : si je déclenche, je suis en classe I, mais si je ne déclenche pas je suis en classe III (tableau ci-dessous). Comme j’en ai assez que les correspondants ou le SAMU me signalent mes insuffisances de performance diagnostique (bien réelles, hélas) en me rapportant que tel patient que j’ai laissé sortir avec un simple stimulateur a fait une mort subite six mois plus tard, je propose habituellement à ces patients de leur mettre un défibrillateur et non un simple stimulateur, selon le principe que « qui peut le plus peut le moins ». En revanche, je fais toujours un Holter, car s’il me montre des salves de TV rapides, cela me confortera dans ma décision.
Intérêt en dehors des TV
De même que les patients ayant une CMD n’ont guère de palpitations au cours de leur TV, ils n’en ont jamais au cours de leur FA… Celle-ci, extrêmement fréquente, se traduit toujours par de l’essoufflement paroxystique. Le patient qui vous dit que certains jours il est parfaitement capable de faire un effort donné ou qu’à l’inverse il est bloqué dans les premières minutes un autre jour, a très certainement de la FA paroxystique. Le Holter est donc le moyen simple et rentable de faire le diagnostic : vous mettrez alors ce patient sous amiodarone : si ce médicament n’a pas d’intérêt démontré dans la prévention des troubles du rythme ventriculaires graves et de la mort subite dans la CMD, personne ne discute son efficacité ni son intérêt dans la prévention de la FA paroxystique chez ces patients.
En bref
Je ne vois vraiment pas pourquoi on se priverait de la mine de renseignements qu’apporte le Holter dans la CMD.
Il n’est jamais normal (s’il l’est, c’est un argument extrêmement fort contre le diagnostic) ; il est souvent très informatif au contraire, et susceptible d’interférer dans les décisions thérapeutiques, beaucoup plus que l’écho standard.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :