Publié le 09 fév 2010Lecture 10 min
Les myocardites aiguës
L. CHRISTIAEN, D. LOGEART et F. TOURNOUX, Membres du comté exécutif d’OMAGA, Hôpital Lariboisière, Paris
La présentation clinique de la myocardite aiguë est extrêmement variable, allant de la douleur thoracique ou dyspnée modérée au choc cardiogénique et parfois même au décès. Son pronostic et son traitement sont fonction de sa cause. Le but de cette mise au point est de fournir une approche pratique de l’évaluation et du traitement actuel de cette pathologie. Nous n’aborderons pas ici les formes chroniques dont le diagnostic et la prise en charge sont souvent débutés lors de la découverte de cardiomyopathies dilatées.
La pathogénie de la myocardite reste peu connue, la plupart des données actuelles étant issues de modèles animaux. La première phase est l’agression aiguë du myocarde conduisant à des dommages cellulaires, à l’exposition d’antigènes intracellulaires comme la myosine et l’activation du système immunitaire. Après plusieurs semaines, l’immunité spécifique médiée par les lymphocytes T et les anticorps dirigés contre les agents pathogènes génèrent une importante inflammation. Le plus souvent, l’élément pathogène est éliminé sans séquelle. Cependant, chez certains malades, le virus n’est pas éliminé et cause continuellement des dommages cellulaires avec une inflammation spécifiquement cardiaque pouvant persister du fait d’une erreur de reconnaissance d’antigènes cardiaques endogènes comme des agents pathogènes.
Les différentes causes et formes de myocardites aiguës
Cette liste ne se veut pas exhaustive mais regroupe des formes fréquentes ou dont la mise en évidence peut déterminer la prise en charge et le pronostic de certains patients.
Les myocardites infectieuses
Les myocardites virales
Il s’agit de l’étiologie la plus fréquente avec des manifestations souvent très variées. Il faudra essayer de distinguer la forme lymphocytaire fulminante (épisode viral clair dans les 2 semaines précédant les symptômes cardiovasculaires, défaillance hémodynamique mais aussi excellent pronostic) de la myocardite lymphocytaire aiguë (sans contage viral évident ni troubles hémodynamiques aigus mais au pronostic plus incertain, pouvant conduire à la transplantation ou au décès). La prévalence des différents virus impliqués est fonction de l’âge des patients et surtout de leur lieu géographique et de nombreux virus peuvent être à l’origine de l’inflammation du myocarde. On trouve au premier rang les entérovirus (coxsackie B), les adénovirus et le parvovirus B19 puis l’Epstein-Barr virus, le CMV, l’herpès virus 6, le virus de l’hépatite C, le VIH et bien d’autres encore. Il n’est pas rare de retrouver plus d’un virus impliqué chez un même patient. Chez le patient VIH+, la myocardite aiguë est soit en rapport avec le virus lui-même, soit le fait d’une infection opportuniste (comme le CMV ou la toxoplasmose) ou d’un traitement antirétroviral. Enfin, l’atteinte péricardique peut être associée et l’on parle alors de myopéricardite.
Autres infections non virales
La maladie de Lyme (spirochète Borrelia burgdorferi) et la maladie de Chagas (Trypanosoma cruzi) sont des exemples de myocardite infectieuse non virale. La maladie de Chagas entraîne une forme de myocardite qui est endémique en Amérique centrale et du sud. Bien que la plupart des patients survivent à la phase aigue et deviennent asymptomatique par la suite, 20 % des patients développent une insuffisance cardiaque à long terme.
Les myocardites médicamenteuses
Deux mécanismes possibles peuvent expliquer les myocardites médicamenteuses, la toxicité directe ou une réaction d’hypersensibilité comme avec certains anticonvulsivants, antibiotiques ou antipsychotiques.
Les myocardites à éosinophiles
Elles sont caractérisées par un infiltrat éosinophile prédominant et sont associées à un syndrome hyperéosinophile (syndrome de Churg-Strauss, fibrose endomyocardique de Löffler, cancer, certains parasites, etc.). Elles associent souvent une insuffisance cardiaque congestive, une fibrose endocardique et valvulaire. Il en existe une forme très agressive appelée myocardite éosinophilique nécrosante à début très brutal et à la mortalité très élevée.
Les myocardites autoimmunes
Elles se manifestent chez des patients suivis pour une sarcoïdose, un lupus ou une sclérodermie par exemple.
Les myocardites à cellules géantes
Elles se distinguent des formes précédentes par la présence en histologie de cellules géantes multinucléées d’étiologie inconnue), leur présentation clinique et surtout leur pronostic extrêmement péjoratif. Dans 75 % des cas, ce type de myocardite est révélé par une décompensation cardiaque qui évolue souvent très rapidement vers le choc cardiogénique. Si le plus souvent ce type de myocardite survient chez de jeunes patients sans antécédents médicaux notables, dans 19 % des cas elle est associée à une maladie autoimmune (thymomes) ou à une hypersensibilité à un médicament. Son pronostic est effroyable avec un taux de décès ou de transplantation de 89 % et une médiane de survie de 5,5 mois allongée à 12 mois après traitement immunosuppresseur. Jusqu’à 26 % de récidives d’infiltrations à grandes cellules au niveau des greffons ont été décrites.
Comment faire le diagnostic ?
Littéralement, le terme myocardite signifie inflammation du myocarde, ce qui suppose une preuve histologique de cette inflammation. Les critères usuels histopathologiques de Dallas pour le diagnostic de myocardite sont basés sur l’existence d’un infiltrat cellulaire inflammatoire avec ou sans nécrose myocytaire :
– présence d’un infiltrat inflammatoire cellulaire avec nécrose ou lésions myocytaires = myocardite ;
– présence d’un infiltrat inflammatoire sans mise en évidence de lésion des myocytes = myocardite possible ;
– absence de lésions inflammatoires et de lésions myocytaires = pas de myocardite.
Des techniques de PCR et/ou d’immuno-histochimie peuvent venir compléter cette analyse.
Ces critères sont limités par lagrande variabilité de leur interprétation, leur manque de valeur pronostique et leur faible sensitivité (24 %) à partir d’une technique comportant environ 6 % de complications : saignements prolongés (0,2 %), troubles du rythme ou de conduction (2,2 %), perforation ventriculaire (1,2 %) et décès (0,4 %).
Afin d’accroître le rendement diagnostique de la biopsie il est conseillé, au mieux, de localiser le site du prélèvement à partir de l’imagerie (IRM ou échographie) et de réaliser la biopsie environ 15 jours après les premiers signes cliniques.
Une alternative consiste à multiplier les sites et le nombre d’échantillonsi ou alors de privilégier l’analyse de la paroi latérale du ventricule gauche. Enfin, il paraît essentiel de confier la lecture des lames à des anatomopathologistes familiers avec cette pathologie.
La biopsie n’est pas indispensable dans toutes les suspicions de myocardites, les indications de classe I étant réservées aux tableaux évocateurs de myocardite fulminante ou de myocardite à cellules géantes, c’est-à-dire lorsque le résultat pourra significativement guider le traitement ou renseigner sur le pronostic.
On ne peut donc se limiter à un diagnostic histopathologique et, en pratique, le diagnostic de myocardite va reposer sur un ensemble d’éléments cliniques et paracliniques.
Sur le plan clinique
Une myocardite peut être aussi bien paucisymptomatique qu’être révélée par une mort subite récupérée en passant par des troubles du rythme ventriculaires ou supraventiculaires, des troubles conductifs, une dyspnée ou une douleur thoracique mimant parfois un syndrome coronaire aigu. Les prodromes couramment rencontrés sont ceux d’un syndrome pseudo grippal avec asthénie, fébricule, myalgies, toux, troubles intestinaux.
Sur l’électrocardiogramme (ECG)
Un ECG normal n’élimine pas le diagnostic. Les anomalies rencontrées sont aspécifiques : tachycardie sinusale, troubles de repolarisation (onde T ou segment ST). L’ECG peut mimer un syndrome coronaire aigu ou présenter les caractéristiques d’une péricardite (sus-décalage de ST diffus concave vers le haut, sous-décalage du segment PQ). Des troubles conductifs de haut degré ont été rapportés. Typiquement réversibles, ils nécessitent donc rarement une stimulation permanente. De même, en présence de troubles du rythme ventriculaires, une réévaluation du patient à distance de l’épisode aigu est préférable au risque de poser trop vite une indication d’un défibrillateur.
Place des examens biologiques
L’élévation de la troponine à la phase aiguë est plus fréquente que celle des CPK et peut être retrouvée tout au long du premier mois suivant l’épisode aigu. La réalisation systématique d’examens virologiques ou bactériologiques a une très faible rentabilité. Seule la sérologie VIH doit être réellement proposée à chaque patient et il vaudra mieux ensuite privilégier un contexte clinique qui orientera éventuellement la recherche.
Apport de l’échocardiographie cardiaque
Son intérêt est limité dans le cadre du diagnostic positif mais elle permet d’éliminer certains diagnostics différentiels (CMH, valvulopathie, DVDA, etc.), de mettre en évidence un épanchement péricardique associé, de rechercher des troubles de la cinétique segmentaire et surtout d’évaluer la fraction d’éjection ventriculaire gauche. L’œdème causé par l’inflammation des myocardites fulminantes peut entraîner un épaississement pariétal.
Rôle de la coronarographie ou du coroscanner
Ces examens servent surtout à éliminer une cardiopathie associée, en particulier ischémique, principal diagnostic différentiel devant un tableau clinique, biologique et échographique souvent peu spécifique. L’exploration coronaire doit être, si ce n’est systématique, largement discutée.
La scintigraphie myocardique
La scintigraphie myocardique au gallium 67 permet de détecter l’étendue de l’inflammation myocardique alors que celle à l’indium 111 évalue l’étendue de la nécrose, les anticorps anti-myosine marqués par de l’indium 111 ne se liant qu’aux myocytes dont la membrane rompue expose la myosine à l’espace extracellulaire. Récemment, il a été démontré que l’association d’une scintigraphie à l’indium 111 positive avec un diamètre télédiastolique ventriculaire gauche mesuré en échocardiographie < 62 mm a une sensibilité et une spécificité respectivement de 45 et 88 % dans le diagnostic de myocardite aigue. Son utilisation est devenue de plus en plus exceptionnelle du fait de l’IRM cardiaque, désormais largement disponible et non irradiante.
L’IRM cardiaque
Elle élimine tout d’abord certains diagnostics différentiels (DVDA, non compaction du VG, etc.) et fournit, comme l’échocardiographie, des éléments d’ordre morphologique (épaisseur pariétale, volumes ventriculaires, présence d’un épanchement péricardique…) et fonctionnels (fonction VG et VD). Mais son principal intérêt consiste à caractériser les lésions tissulaires.
Elle va rechercher :
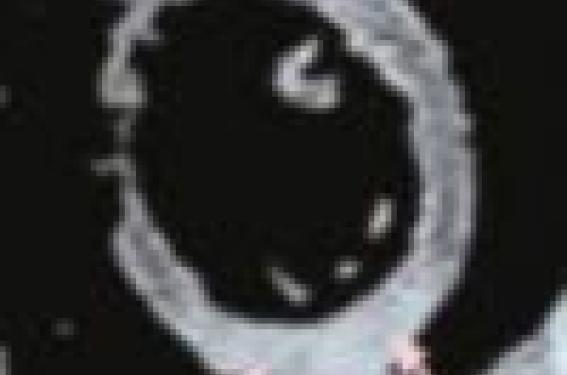
- un œdème intramyocardique (hypersignal T2) (figure 1) ;
- les dommages myocardiques représentés par un réhaussement tardif après injection de gadolinium (figure 2), parfois nodulaire, de topographie sous-épicardique ou médio-ventriculaire mais non sous-endocardique (ce qui le distingue des processus ischémiques).
Figure 1. Œdème intramyocardique visible en séquence T2 (flèches).
Figure 2. Réhaussement tardif après injection de gadolinium (flèches).
La biopsie myocardique
Comme on l’a vu précédemment, son interprétation repose sur les critères de Dallas proposant en 1986 la classification histopathologique suivante :
Il n’y a à l’heure actuelle aucune recommandation officielle quant aux éléments à retenir pour poser le diagnostic de myocardite aiguë. En se basant sur ce que nous venons de voir précédemment, nous proposons de retenir le diagnostic positif de myocardite aiguë devant :
• Soit un diagnostic histologique de myocardite
• Soit la présence de tous les éléments suivants :
– Contexte infectieux ou inflammatoire ;
– Au moins 1 signe clinique d’atteinte cardiovasculaire (douleur thoracique, dyspnée, tachycardie ventriculaire, troubles conductifs, insuffisance cardiaque, choc cardiogénique, mort subite récupérée) ;
– Elévation des taux sanguins de troponine cardiaque ;
– Au moins 1 anomalie observée sur l’ECG ou l’échocardiographie ou l’IRM cardiaque ;
– Absence de coronaropathie significative expliquant le tableau clinique (coronarographie ou coroscanner si besoin).
Prise en charge thérapeutique
Traitements non spécifiques
Le repos fait partie intégrante de la prise en charge thérapeutique car des études sur le modèle animal ont suggéré que l’exercice physique augmenterait la réplication virale. Toute activité sportive doit donc être proscrite non seulement pendant la période des symptômes mais aussi dans les 6 mois qui suivent l’épisode. Une réévaluation à 3 puis 6 mois est conseillée.
Le traitement de la dysfonction ventriculaire gauche suit les recommandations, les diurétiques, bêtabloquants, IEC, ARA II… faisant partie de l’arsenal thérapeutique. Le traitement du choc cardiogénique fait appel aux inotropes positifs, à la ventilation non invasive ou mécanique voire à une assistance circulatoire. Une transplantation pourra être proposée devant une absence de récupération de la fonction cardiaque.
Compte tenu du risque hémodynamique mais aussi rythmique, toutes les myocardites et les myopéricardites doivent donc être hospitalisées à la phase aiguë pour une surveillance rapprochée.
Traitements spécifiques
L’utilisation de traitements anti-inflammatoires non stéroïdiens dans les modèles animaux semblent associée avec une augmentation de la mortalité et est donc déconseillée. En cas de myopéricardite, le degré d’atteinte myocardique devra donc être mis en balance avec le besoin de traiter la péricardite associée. En pratique, de doses faibles d’anti-inflammatoires peuvent permettre de contenir les symptômes sans accroître le risque lié à la myocardite (par exemple de l’ibuprofène sans dépasser 1 200-1 600mg/j à doses décroissantes sur 3-4 semaines).
Le traitement immunosuppresseur a montré son bénéfice dans 3 situations : myocardites à cellules géantes, myocardites en rapport avec une maladie de système (sarcoïdose, lupus, sclérodermie, polymyosite) ou avec le virus de l’hépatite C.
Dans les autres cas, l’intérêt d’un traitement immunosuppresseur (corticothérapie, azathioprine, ciclosporine) et/ou par immunoglobulines a activement été recherché mais à ce jour aucune étude randomisée n’a prouvé le bénéfice en termes de mortalité d’un tel traitement.
Le traitement par interféron semble être bénéfique dans une petite étude de 22 patients suivis pour une myocardite virale avec PCR positive. Une étude multicentrique randomisée contre placebo a été débutée en 2002 dans ce sens, dont les résultats sont en attente.
En pratique
L’incidence réelle des myocardites est probablement sous-estimée du fait de la difficulté de la grande variété des formes cliniques et des difficultés diagnostiques liées à l’absence de méthode de référence aisément réalisable. Cette faible incidence rend complexe l’établissement de recommandations pour la prise en charge et le traitement au long cours. La pandémie de grippe A (H1N1) laisse supposer qu’il y aura une augmentation du nombre de cas de myocardites aiguës cet hiver. Plus qu’une peur, cette situation épidémiologique exceptionnelle nous offre l’occasion de réaliser pour la première fois en France un observatoire des myocardites aiguës sur une période assez courte de 6 mois. Cette étude, intitulée OMAGA, associant des services de réanimation médicale et de cardiologie, devrait nous permettre d’évaluer l’incidence réelle des myocardites dans notre pays, d’estimer si la grippe A (H1N1) modifiera nos attitudes diagnostiques (recherche de virus...) ou thérapeutiques, de décrire les différentes prises en charge proposées et enfin d’en apprécier le pronostic.
La participation du plus grand nombre de centres est essentielle pour mener à bien ce projet. Si vous êtes intéressés, nous vous remercions de renvoyer le coupon joint ci-contre soit par e-mail (omaga@sfcardio.fr) soit par courrier à la Société française de cardiologie, 5 rue des Colonnes du trône, 75012 Paris ou par fax au 01 43 22 63 61, afin d’obtenir dès à présent votre nom d’utilisateur et votre mot de passe ainsi que le mode opératoire pour accéder au CRF électronique. Nous sommes à votre disposition pour de plus amples renseignements et vous remercions de l’intérêt que vous porterez à cette étude.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :