Publié le 12 oct 2004Lecture 10 min
Cœur et hormones - Contraception orale
L. CABANES, hôpital Cochin, Paris
Deux types de contraception hormonale sont disponibles — les associations estroprogestatives et les progestatifs seuls — dont les effets biologiques sur la coagulation et les métabolismes diffèrent. Globalement, la balance bénéfice-risque de la contraception est très nettement en faveur d’un effet bénéfique, sous réserve du respect de ses contre-indications.
Généralités
La contraception orale estroprogestative est basée sur l’administration conjointe d’un estrogène, dérivé de l’éthinyl-estradiol et d’un progestatif de synthèse exerçant un rétrocontrôle négatif sur l’axe hypothalamo-hypophysaire.
Les associations estroprogestatives
Les estroprogestatifs ont été associés à leurs débuts à un risque vasculaire réel en raison des fortes posologies d’estrogènes prescrites. Grâce à l’utilisation de progestatifs antigonadotropes plus puissants et grâce à la modulation possible du dosage des estrogènes au cours du cycle menstruel, il est actuellement possible de se contenter de doses d’estrogènes beaucoup plus faibles (entre 15 et 40 mg).
Les progestatifs utilisés en association aux estrogènes se différencient en fonction de leur comportement vis-à-vis des récepteurs androgéniques. La plupart des progestatifs sont des dérivés de la nortestostérone, dotés d’un profil de moins en moins androgénique. On distingue ainsi les progestatifs de 2e génération (lévonorgestrel) et de 3e génération (désogestrel, gestodène, norgestimate).
Les progestatifs seuls
Ils peuvent être proposés comme contraceptifs oraux dans certaines circonstances.
Utilisés à faibles doses et en administration discontinue, leur effet contraceptif est surtout assuré par leur action périphérique (glaire cervicale, endomètre). Le pic ovulatoire n’est pas toujours aboli.
Ce type de contraception oblige impérativement au respect horaire strict de la prise du progestatif ; en outre, les médicaments inducteurs enzymatiques sont formellement contre-indiqués chez les femmes bénéficiant de ce type de contraception.
Les progestatifs microdosés pris de façon continue, qui sont dénués « d’effets métaboliques » indésirables, ne peuvent donc servir que de solution de rechange aux femmes à haut risque vasculaire et chez lesquelles un dispositif intra-utérin n’est pas envisageable.
Les progestatifs normodosés, dérivés de la 19-nortestostérone, sont parfois prescrits en administration discontinue aux patientes présentant des manifestations utérines ou mammaires d’insuffisance en progestérone. L’effet contraceptif repose sur leur action à la fois antiestrogénique et gonadotrope. Mais, du fait de leur pouvoir androgénique partiel, ces substances baissent le taux de HDL cholestérol et doivent donc être réservées aux femmes sans facteur de risque vasculaire.
Les dérivés de la 19-norprogestérone et de la 17-hydroxyprogestérone, administrés du 5e au 25e jour du cycle, ne présentent pas ces inconvénients métaboliques.
Ces progestatifs ont été néanmoins développés en tant que traitement substitutif chez des femmes présentant des signes d’insuffisance en progestérone et non pas en tant que contraceptif. On ne dispose donc pas d’études fiables concernant leur efficacité contraceptive.
Effets biologiques
Sur l’hémostase
Les estroprogestatifs ont une action complexe vis-à-vis des facteurs de l’hémostase :
- en augmentant les taux de fibrinogène, des facteurs VII, X et de la thrombine et en diminuant les taux des inhibiteurs de la coagulation (antithrombine, protéine S) et la résistance à la protéine C activée, ils entraînent un état d’hypercoagulabilité ;
- mais ils activent, dans le même temps, la fibrinolyse endogène.
Ces effets diamétralement opposés des estrogènes sur l’hémostase s’équilibrent le plus souvent. La résultante est donc nulle chez la femme sans anomalie de l’hémostase. Mais en présence d’une anomalie congénitale ou acquise de l’hémostase, un déséquilibre peut néanmoins s’établir en faveur de la thrombose.
Néanmoins, il n’est pas recommandé de prévoir un quelconque bilan de l’hémostase systématique avant une prescription de pilule.
Les progestatifs n’ont pas d’effet particulier sur l’hémostase en dehors des progestatifs de 3e génération qui diminueraient la résistance à la protéine C activée.
Sur le métabolisme lipidique
L’action des estrogènes sur le métabolisme lipidique est tout aussi complexe.
Les triglycérides et les fractions HDL et LDL du cholestérol s’élèvent (alors que la fraction LDL baisse sous traitement hormonal substitutif). L’effet des progestatifs varie en fonction du pouvoir androgénique de la molécule utilisée. Les progestatifs androgéniques entraînent une diminution de la fraction HDL du cholestérol.
L’effet net du traitement estroprogestatif sur le métabolisme lipidique est fonction de la dose d’estrogène, du type de progestatif et, bien entendu, de la sensibilité individuelle.
La modification la plus fréquemment rencontrée est une élévation des triglycérides, mais avec un taux qui se maintient dans la fourchette des valeurs normales. Ces variations du métabolisme lipidique ne conduisent pas à un profil clairement athérogène.
Sur le plan individuel, un bilan lipidique à la recherche d’anomalies préexistantes s’impose avant l’instauration d’un traitement contraceptif oral et, compte tenu de la difficulté de la prévision de l’effet du traitement, un contrôle à 2 à 3 mois est souhaitable.
Un dosage de la glycémie à jeun est systématique avant la mise sous estroprogestatif. Les modifications du métabolisme glucidique observées sous contraception orale minidosée sont sans signification clinique chez les femmes non prédisposées au diabète.
Risque coronaire des estroprogestatifs
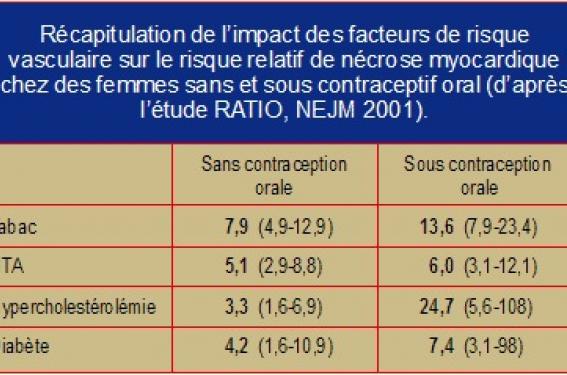
Le surrisque d’infarctus d’une femme sous estroprogestatif est très faible, comme le prouvent tous les grands essais cas-témoins. Seule, l’étude menée par l’OMS, a conclu à un risque relatif conséquent de 5 (2,54-9,9) mais qui s’expliquait parfaitement par l’inclusion dans l’étude de femmes « à risque vasculaire », qu’il s’agisse d’hypertendues, de diabétiques, de femmes avec anomalies du bilan lipidique ou de fumeuses.
En effet, le surrisque coronaire des estroprogestatifs, très faible voire négligeable en l’absence des facteurs de risque vasculaire usuels, devient réel et important en présence des facteurs de risque d’athérosclérose.
Il est maintenant clairement établi que la durée du traitement contraceptif n’a aucune influence sur le risque coronaire et toutes les études concluent à l’absence de surrisque chez les ex-utilisatrices.
Les études convergent toutes vers la tendance à un moindre risque coronaire des pilules estroprogestatives microdosées 3e versus 2e générations.
Concernant le risque d’accident ischémique cérébral, les conclusions sont les mêmes, avec un nombre moins consistant d’études à l’appui.
Risque thromboembolique veineux de la pilule
Le risque de développer une complication thromboembolique veineuse sous contraception estroprogestative est indépendant de l’âge et du tabagisme. Surtout présent durant les premières années d’utilisation du contraceptif oral, le risque relatif est estimé entre 3 et 4, mais le risque absolu est très faible.
Une complication thromboembolique veineuse sous pilule démasque très souvent des anomalies de l’hémostase préexistantes, ce qui explique le surrisque des premières années de son utilisation.
Le risque thromboembolique veineux est fonction de la dose d’estrogène administrée. La réduction des doses d’estrogène de 100 à 30 ou 40 mg a eu un effet spectaculaire sur la diminution du risque de complications thromboemboliques veineuses.
L’effet du passage des 2e aux 3e générations des pilules contraceptives (cf. chapitre « Généralités ») est controversé, car il semble entraîner un petit surrisque de complications thromboemboliques veineuses (risque relatif 3e versus 2e générations : 1,8). L’explication en est l’augmentation de la résistance à la protéine C générée par les progestatifs utilisés dans les pilules de 3e génération.
La survenue d’un accident thromboembolique veineux doit faire stopper immédiatement et définitivement la contraception estroprogestative.
Contraception orale et HTA
Les estroprogestatifs augmentent les chiffres de pression artérielle. Cette augmentation est généralement modérée et n’entraîne pas d’hypertension artérielle selon les critères habituellement retenus (140/90 mmHg). Les chiffres tensionnels redescendent le plus souvent à leur valeur de base à l’arrêt de la pilule.
Toutes les études confirment l’augmentation des chiffres tensionnels. L’étude la plus marquante, la « Nurses’ Health study » portait sur plus de 68 000 infirmières normotendues avant l’utilisation du contraceptif oral. Le risque relatif de développer une HTA, de 2, ne devenait significatif qu’après 2 ans d’utilisation des estroprogestatifs et disparaissait quasi-totalement chez les ex-utilisatrices (RR 1,2).
L’HTA est donc rare et fonction de la dose d’estrogène et du type de progestatif utilisé.
Quand une hypertension artérielle s’installe, elle est le plus souvent bénigne et sans retentissement viscéral.
Son mécanisme n’est pas univoque : augmentation de l’angiotensinogène sous l’effet des estrogènes de synthèse avec activation du système rénine-angiotensine, rétention hydrosodée sous l’action combinée des estrogènes et de certains progestatifs, hyperinsulinisme.
Contre-indications vasculaires des estroprogestatifs
Les estroprogestatifs — leur action contraceptive mise à part — ont des effets bénéfiques multiples : qu’il s’agisse du syndrome prémenstruel, de l’anémie ferriprive, des risques de cancer de l’endomètre, de l’ovaire et du côlon, des mastopathies bénignes, et du risque futur d’ostéoporose…). La balance bénéfice-risque d’une pilule estroprogestative correctement choisie et surveillée penche donc très nettement en faveur du bénéfice.
Le risque des estroprogestatifs dépasse néanmoins les bénéfices escomptés chez les patientes ayant eu un antécédent thromboembolique veineux (ou présentant une anomalie de l’hémostase connue), un accident ischémique cérébral ou un infarctus du myocarde. En cas d’hypertension artérielle non contrôlée, de dyslipidémie avec LDL > 1,6 g/l et chez la fumeuse âgée de plus de 35 ans, les risques de la pilule estroprogestative sont également supérieurs aux bénéfices.
Les estroprogestatifs peuvent être envisagés chez la femme diabétique en l’absence d’autres facteurs de risque, d’atteinte viscérale et si les autres moyens contraceptifs ne sont pas envisageables.
Quand la pilule estroprogestative est contre-indiquée et lorsqu’un dispositif intra-utérin n’est pas non plus possible (nulliparité, valvulopathies, maladie hémorragique, anticoagulants…), une contraception orale sans estrogènes peut être proposée.
Les microprogestatifs — la patiente étant bien avertie de leurs inconvénients (cf. « Généralités ») — et les progestatifs normodosés de la famille de la 17-hydroxyprogestérone ou des 19-norprégnanes pourront alors être utilisés comme agents contraceptifs.
Pour la pratique
Quel bilan cardio-vasculaire doit-on réaliser avant l’instauration d’une pilule estroprogestative ?
- La recherche d’antécédents thromboemboliques veineux personnels et familiaux par un interrogatoire rigoureux doit être systématique.
- En revanche, aucun bilan de l’hémostase ne doit être réclamé.
- La mesure tensionnelle doit être réalisée dans de bonnes conditions.
- Un bilan biologique lipidique minimal comportant un dosage du cholestérol total, de la fraction HDL du cholestérol, des triglycérides, le calcul de la fraction LDL ainsi qu’un dosage de la glycémie à jeun sera prescrit.
Peut-on prescrire une pilule estroprogestative lorsqu’une femme signale des antécédents thromboemboliques veineux familiaux ou des antécédents familiaux d’anomalies de l’hémostase (la patiente n’ayant jamais eu elle-même le moindre souci) ?
- Un bilan de l’hémostase est alors recommandé avant la prescription de la pilule. Il comprend la détermination du TP, du TCA, les dosages de l’antithrombine, des protéines C et S et le test de résistance à la protéine C activée.
- Un avis spécialisé est nécessaire quand une anomalie des tests cités est détectée, afin d’évaluer précisément le risque de complication thromboembolique.
- Quand ces tests sont négatifs et que les antécédents familiaux sont particulièrement sévères, on pourra alors rechercher en seconde intention d’autres anomalies de l’hémostase (telles la mutation du gène 2010A de la prothrombine ou une hyperhomocystéinémie).
- Il faut tenir compte, chez une femme déjà sous pilule, qui rapporte des antécédents familiaux de thrombophilie, des modifications du bilan de l’hémostase liées aux estroprogestatifs (diminution de la protéine S et de l’antithrombine).
Que penser de la pilule au-delà de 35-40 ans ?
- Au-delà de 40 ans, les grossesses sont à risque. De façon purement anecdotique, on peut relater qu’en 1991, une étude épidémiologique avait répertorié sur 15 848 conceptions après 40 ans (chiffres rapportés à 100 grossesses), 40 interruptions volontaires de grossesses, 18 grossesses non voulues et seulement 42 grossesses désirées !
- La FDA vient de lever la barrière des 35 ans concernant la prescription d’estroprogestatifs à condition que la femme ne soit pas fumeuse et soit indemne de facteur de risque vasculaire (diabète, HTA, dyslipidémie).
- Moyennant ces quelques précautions, la prescription d’estroprogestatifs microdosés est tout à fait envisageable chez les inconditionnelles de la pilule qui ne veulent pas entendre parler de dispositif intra-utérin. On peut en attendre, outre l’effet contraceptif, un bénéfice certain sur les symptômes de la préménopause, la pathologie bénigne du muscle utérin et le risque de cancer de l’ovaire et de l’endomètre.
- Les progestatifs dérivés de la 19-norprogestérone et certains dérivés de la 17-OH-progestérone, dénués d’effets métaboliques, sont également largement utilisés à cet âge.
- Les progestatifs purs microdosés, bien que dénués d’effets métaboliques, sont rarement prescrits en raison de leur mauvaise tolérance gynécologique (saignements) et des manifestations d’insuffisance lutéale fréquentes en périménopause.
Que proposer à une patiente qui développe une HTA sous estroprogestatifs et aux hypertendues chroniques ?
- Une mesure des chiffres tensionnels s’impose avant l’introduction des contraceptifs oraux.
- Lorsqu’une hypertension « fixée » et confirmée apparaît sous estroprogestatifs, il est raisonnable de les arrêter et d’envisager un autre moyen contraceptif. En l’absence d’autre moyen de contraception possible (la nullipare par exemple chez laquelle le stérilet est déconseillé), on peut alors proposer un progestatif microdosé pris de façon continue ou un progestatif normodosé (dérivé de la 19-norprogestérone ou certains dérivés de la 17-OH-progestérone dénués d’effets métaboliques) (cf. « Généralités »).
- Chez l’hypertendue connue, les estroprogestatifs sont contre-indiqués, surtout si la patiente a plus de 35 ans et/ou présente d’autres facteurs de risque vasculaire. On conseillera donc la mise en place d’un dispositif intra-utérin ou une contraception orale à l’aide d’un progestatif pur dénué d’effet métabolique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







