Publié le 14 mai 2016Lecture 7 min
L'étude échocardiographique du ventricule droit est-elle utile ?
J.-C. EICHER, Dijon
La réponse à cette question est très certainement affirmative, pour deux raisons : parce que le ventricule droit (VD) est un « organe » très important même s’il n’est confronté qu’à la « petite circulation », et parce que l’échocardiographie est un outil non invasif. Mais cet outil est-il fiable ?
Particularités anatomiques et physiologiques du VD
L’étude ultrasonore du VD est difficile en raison de sa situation (rétrosternale), de sa géométrie (complexe), et son fonctionnement (longitudinal, « péristaltique », et ventricule gauche dépendant).
Géométrie et anatomie
Contrairement au ventricule gauche (VG) dont le modèle géométrique est simple (ellipsoïde de révolution), le VD ne peut être modélisé simplement. Sa forme est comparée à une pyramide, un croissant ou une cornemuse, avec 3 subdivisions anatomiques : une chambre d’admission, un apex et une chambre d’éjection (figure 1). L’apex est trabéculé avec 3 principaux reliefs musculaires : la bandelette modératrice, la bandelette septo-marginale et la bandelette pariétale.
Figure 1. Les 3 chambres du VD.
Physiologie
La disposition des fibres myocardiques VD est principalement longitudinale, ce qui implique que l’étude du raccourcissement longitudinal va représenter une approche fiable de la fonction. Mais, dans le plan transverse, le VD apparaît également « enroulé » autour du ventricule gauche, dont la contraction contribue à l’éjection VD par un mécanisme de type « soufflet » (figure 2). Enfin, il existe un péristaltisme de contraction qui commence par la chambre d’admission et se termine par l’infundibulum.
Figure 2. Rôle de la contraction ventriculaire gauche dans l’éjection VD.
Règles de base de l’exploration ultrasonore du VD(1,2)
Le VD doit être exploré en utilisant la totalité des fenêtres acoustiques et coupes disponibles : parasternales (grand axe, petit axe et des cavités droites), apicales (4 cavités classique, modifiée, et centrée sur le VD), sous-costales. L’étude doit rapporter des critères qualitatifs et quantitatifs. Le rapport doit comporter :
- une description morphologique (dimensions, épaisseur, courbure septale) ;
- des mesures de fonction systolique et diastolique ;
- des renseignements sur les conditions de charge.
Mesures des dimensions VD
Pour les mesures de dimensions linéaires, les incidences préférentielles sont les coupes parasternales grand et petit axe, et une 4 cavités centrée sur le VD en orientant le capteur de manière à obtenir la plus large dimension basale (figure 3). Les dimensions à obtenir sont l’infundibulum proximal et distal, le diamètre transversal basal et médio-ventriculaire, le diamètre longitudinal, et la surface (figure 4). Les valeurs seuils sont indiquées dans le tableau 1.
L’épaisseur télédiastolique du VD est habituellement mesurée en incidence sous-costale. Elle est normalement inférieure ou égale à 5 mm.
La mesure des volumes n’est pas accessible à partir de coupes bidimensionnelles, mais aujourd’hui l’échocardiographie 3-D est recommandée pour les centres qui en ont l’expérience, les résultats étant assez bien corrélés à ceux de l’IRM.
Figure 3. Incidence VD optimale en 1* (d’après(1)).
Figure 4. Mesures bidimensionnelles du VD.
Étude de la morphologie et de la cinétique du septum
L’incidence petit axe est indispensable pour évaluer le retentissement des surcharges ventriculaires droites. Le septum interventriculaire s’aplatit et perd progressivement sa convexité, jusqu’à une inversion de courbure préférentiellement diastolique en cas de surcharge de volume, et systolique en cas de surcharge de pression.
Utilité : la mesure d’un index d’excentricité VG (diamètre parallèle au septum/diamètre perpendiculaire [figure 5]) renseigne sur le degré de déplacement septal et possède une valeur pronostique.
Figure 5. Mesure de l’index d’excentricité VG.
Étude de la fonction systolique VD
(tableau 2)
Fraction de raccourcissement de surface : la mesure des surfaces télédiastolique (STD) et télésystolique (STS) VD en incidence apicale 4 cavités centrée sur le VD permet d’obtenir un indice (FRS = STD-STS/STD x 100) assez bien corrélé à la fraction d’éjection, et possédant une valeur pronostique. Cette FRS est une des mesures quantitatives recommandées pour l’évaluation de la fonction VD.
Le TAPSE (tricuspid annular plane systolic excursion) est obtenu en mesurant en mode TM l’amplitude de déplacement systolique de l’anneau tricuspide latéral en incidence apicale. Les recommandations stipulent que cet indice simple doit être utilisé en routine pour évaluer la fonction VD (figure 6).
La vitesse de l’onde S mesurée en Doppler tissulaire au niveau du segment basal de la paroi libre VD (figure 7) est également un paramètre simple et reproductible possédant une bonne valeur diagnostique(3), et pronostique dans l’insuffisance cardiaque(4).
L’index de performance myocardique est obtenu en faisant la somme des durées de contraction et de relaxation isovolumiques et en la rapportant au temps d’éjection. Les mesures peuvent se faire à partir des flux en Doppler pulsé au niveau des orifices pulmonaire et tricuspide, ou plus simplement sur une seule acquisition en Doppler tissulaire (figure 7). Cet indice présente une valeur pronostique péjorative dans l’HTAP s’il est > 0,83, mais perd sa fiabilité en cas de pression auriculaire droite élevée et est inapplicable en cas d’ACFA.
L’accélération de la contraction isovolumique (IVA) est le rapport entre le pic de vélocité de la contraction isovolumique et le temps d’accélération en Doppler tissulaire à l’anneau tricuspide (figure 7). Ce paramètre a été démontré comme corrélé à la sévérité de la maladie en cas de syndrome d’apnées du sommeil, de sténose mitrale, ou de tétralogie de Fallot opérée. Il est mentionné dans les recommandations, mais sans qu’une valeur de référence soit proposée.
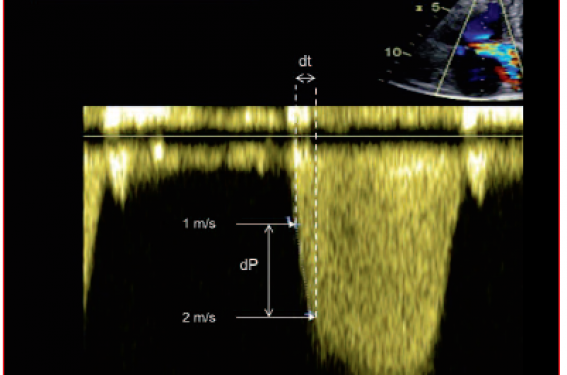
La dP/dt peut être évaluée sur l’enveloppe spectrale du flux d’insuffisance tricuspide en Doppler continu, en plaçant un point à 1 m/s (gradient 4 mmHg) et 1 autre à 2 m/s (gradient 16 mmHg) : la dP est donc de 12 mmHg, la dt étant le délai entre les 2 points (figure 8). Ce paramètre n’est cependant pas recommandé en routine, notamment en raison de l’insuffisance de données validées chez les sujets normaux.
Le strain VD étudié par speckle tracking est un outil intéressant (figure 9). Les résultats ne sont pas influencés par l’angle, ils donnent accès à une étude plus globale de fonction. En raison de l’insuffisance de données de référence inter-vendeurs dans la littérature il n’y a pas de chiffre seuil proposé pour l’instant par les recommandations.
La fraction d’éjection 3D échocardiographique a été validée par rapport à la méthode de référence qu’est l’IRM. Elle est plus représentative de la performance VD, notamment après chirurgie cardiaque quand les paramètres longitudinaux sont altérés et ne sont plus représentatifs de la fonction globale. La méthode n’est applicable qu’en l’absence d’anomalie importante de la cinétique septale.
Utilité et limites : la plupart de ces paramètres de fonction VD sont simples à obtenir et assez reproductibles. Chacun de ces paramètres pris isolément présente une valeur prédictive propre, mais une comparaison 2 à 2 est souvent discordante. Une approche multiparamétrique apparaît logiquement nécessaire(5) même si celle-ci ne figure pas (encore) dans les recommandations. De plus, l’interprétation des résultats ne peut se faire sans les confronter aux conditions de charge car tous, sauf peut-être l’IVA, sont chargedépendants.
Figure 6. Mesure du TAPSE.
Figure 7. Mesures obtenues à partir du DTI à l’anneau tricuspide : pic de l’onde S, index de performance myocardique (IPM) et accélération de la contraction isovolumique (IVA).
Figure 8. Mesure de la dP/dt.
Figure 9. Étude du 2D-strain.
Évaluation des conditions de charge
La post-charge est représentée par les pressions et résistances pulmonaires. Toutes les approches doivent être utilisées : le flux d’insuffisance tricuspide pour la PAP systolique, celui d’insuffisance pulmonaire pour les PAP diastolique et moyenne, l’évaluation indirecte par le temps d’accélération pulmonaire et le temps de relaxation isovolumique, l’estimation des résistances par le rapport entre la Vmax de l’insuffisance tricuspide et l’ITV sous-pulmonaire (RVP élevées si > 0,2).
L’évaluation de la pré-charge participe aussi au calcul des pressions pulmonaires en fournissant une estimation de la pression auriculaire droite (POD).
La mesure du diamètre de la veine cave inférieure et de ses variations respiratoires est un classique de l’évaluation de la POD.
La dilatation de l’oreillette droite peut être estimée en incidence 4 cavités (tableau 3). L’étude de la fonction diastolique et des pressions de remplissage VD comporte le flux Doppler pulsé tricuspide et dans les veines sus-hépatiques (VSH), et le DTI à l’anneau. Elle permet de classer le degré de dysfonction diastolique (tableau 4).
Utilité :
- une surface de l’OD > 27 cm2 a une valeur pronostique péjorative dans l’HTAP ;
- un rapport E/e’ > 8 prédit une POD > 10 mmHg chez des patients transplantés ;
- le profil de remplissage tricuspide renseigne sur la réponse au traitement dans l’HTAP et chez les hémodialysés.
En pratique
Le ventricule droit a longtemps été le versant négligé du cœur.
La fonction VD a une importante implication pronostique dans un grand nombre de pathologies.
Malgré ses limites, l’échocardiographie est la modalité d’imagerie de première intention, grâce à de nombreux paramètres d’évaluation simples qui doivent être utilisés en combinaison, et grâce à de nouveaux outils très prometteurs tels que le 2D strain et le 3D.
Alors oui, définitivement, cette étude est utile.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :