Mise au point
Publié le 30 nov 2008Lecture 9 min
Stents actifs : quelle durée optimale pour la bithérapie antiagrégante plaquettaire ?
R. CADOR, Clinique Bizet, Paris
Loin de la polémique et du débat passionnel de 2006, les stents actifs apparaissent aujourd’hui comme des outils indispensables à une prise en charge optimale des patients coronariens à haut risque de resténose. La démonstration d’un risque accru de thromboses très tardives a cependant permis de mieux fixer leurs indications et surtout leurs contre-indications. Une fois le stent actif implanté se pose inévitablement la question des solutions pour tenter d’éviter ces thromboses. Le traitement prolongé par aspirine et clopidogrel au-delà d’un an est-il une solution raisonnable ou juste la conséquence d’un très stupide principe de précaution ?
Les thromboses très tardives ne doivent pas être considérées comme une fatalité. En effet, si on en croit les résultats à 4 ans du registre de Bern et de Rotterdam, ce sur-risque se prolonge invariablement d’année en année avec un pourcentage superposable d’environ 0,6 % par an (figure 1)(1).
Figure 1. Registre de Bern et de Rotterdam. Suivi à 4 ans (d’après Wenaweser P et al.(1)).
La prévalence des thromboses très tardives risque donc d’augmenter avec le nombre d’années de suivi et de remettre en cause l’effet neutre observé à 4 ans sur la mortalité globale. Les pistes d’amélioration sont nombreuses : une meilleure sélection des patients susceptibles d’en bénéficier fondée sur leur observance médicamenteuse prévisible et le recours plus large aux tests de résistance aux antiagrégants plaquettaires, une meilleure qualité d’implantation de ces stents, de nouvelles générations de stents.
La prolongation de la double antiagrégation plaquettaire après 1 an semble être également une alternative thérapeutique séduisante.
L’évolution de la réflexion sur la bithérapie
Dans les années 2002 et 2003, c’était plus souvent la situation clinique qui définissait la durée de la bithérapie au décours de la pose d’un stent : en général elle était de 1 mois mais prolongée à 9 mois si l’angioplastie était réalisée lors d’un syndrome coronaire aigu.
Inspirées essentiellement des études expérimentales et de petites séries chez l’homme, les recommandations des fabricants de stents actifs ont intégré le retard d’endothélialisation observé et ont suggéré alors une durée prolongée à 2 à 3 mois pour le Cypher® et 6 mois pour le Taxus®.
Sensibles aux premières publications rapportant des cas de thromboses tardives en cas d’arrêt d’un ou des deux antiagrégants, les recommandations de l’ESC et surtout de l’ACC/AHA de 2005 avaient repris les recommandations des fabricants, mais suggéraient déjà fortement de prolonger ce traitement jusqu’à 12 mois en l’absence de sur-risque hémorragique.
L’année 2006 reste l’année de la triste série noire : présentation des résultats de BASKET-LATE à l’ACC puis des célèbres métaanalyses de Camenzind et Nordmann à l’ESC.
La polémique était lancée. La FDA avait dû réunir en catastrophe en décembre un panel d’experts. Une nouvelle définition des thromboses avait été proposée et la durée de 12 mois d’une bithérapie n’était plus suggérée mais très fortement recommandée.
Les recommandations 2008 de l’ACC/AHA et surtout de l’ACCP publiée en juin dernier sont encore plus explicites(2,3). La bi-thérapie pendant 12 mois est désormais obligatoire avec un niveau de recommandation très forte (classe I).
Si les recommandations de l’ACC/AHA se contentent d’un sibyllin « la poursuite après 1 an peut être envisagée – classe IIb, niveau de preuve C », celles de l’ACCP sont plus formelles en précisant que l’association doit être « poursuivie indéfiniment en l’absence de saignement ou de mauvaise tolérance – classe II, niveau de preuve C. »
La démarche scientifique ayant abouti à ces conclusions extrêmement volontaristes n’est pas précisée. Les études randomisées qui permettront d’y répondre n’ont pas encore débuté. Aucune publication majeure depuis 18 mois ne permet d’être aussi péremptoire. La démonstration ne peut donc être qu’empirique.
Les thromboses très tardives survenant invariablement d’année en année, ces recommandations posent donc la question du traitement à vie. Les enjeux sont donc majeurs.
À notre niveau de connaissance, pour justifier une telle prescription, trois pré-requis semblent absolument nécessaires pour justifier une telle attitude :
• prouver un retard d’endothélialisation après 1 an avec les stents actifs et son lien avec la survenue de thrombose ;
• démontrer que la bithérapie permet de réduire le risque de thromboses très tardives observé sous monothérapie ;
• évaluer le sur-risque hémorragique de la bithérapie.
Prouver un retard d’endothélialisation au-delà d’un an et son lien avec la survenue de thrombose
Des petites séries à partir d’autopsies ou d’angioscopies ont démontré dès 2006 un retard d’endothélialisation manifeste avec les stents actifs.
Les études autopsiques de l’équipe de Washington sont incontestablement les plus informatives.
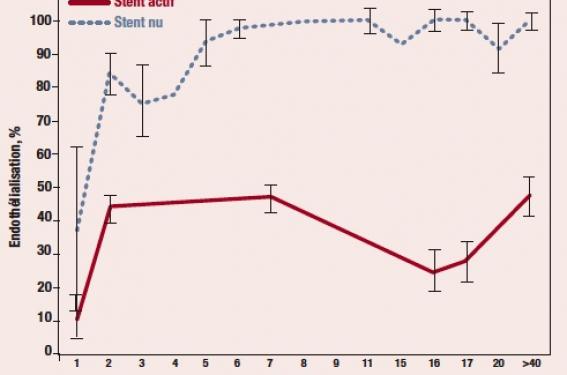
Sur une série de 40 autopsies publiée en 2006, l’analyse des 23 stents actifs implantés depuis plus de 1 mois comparés à 25 stents nus retrouve des pourcentages d’endothélialisation systématiquement inférieurs à 50 %, y compris pour les patients dilatés depuis plus d’1 an, à la grande différence des stents nus, endothélialisés intégralement (plus de 90 % de leur surface) dans la totalité des cas (figure 2)(4).
La même équipe précise ces données 1 an plus tard sur une autre série de 80 patients autopsiés. Dans cette étude, l’absence d’endothélialisation complète n’est plus la règle pour les 46 stents actifs implantés depuis plus de 1 mois. En revanche, dans cette étude, la présence de thrombus sur le stent est directement corrélée à un retard d’endothélialisation avec un risque relatif de 9(5).
Figure 2. Pourcentage d’endothélialisation en fonction du type de stent implanté et du délai après implantation (d’après Joner M et al.(4)).
Il semble bien qu’à la différence des stents nus, certains stents actifs ne parviennent jamais à une endothélialisation complète et que ce défaut soit intimement lié à une formation thrombotique à l’origine des thromboses tardives.
Démontrer que la bithérapie permet de réduire le risque de thromboses très tardives observé sous monothérapie
La majorité des études ou des registres disponibles a été réalisée à une période où la durée habituelle de la bithérapie recommandée était de 1 an. Il n’est donc pas étonnant d’observer que la majorité des thromboses très tardives surviennent sous monothérapie. En déduire pour autant que la monothérapie est seule responsable de la survenue de ces accidents serait une erreur méthodologique majeure.
Il est d’ors et déjà certain que la bithérapie ne permet pas de supprimer tous les cas de thromboses très tardives : ainsi dans le registre de Bern et Rotterdam, 20 % des thromboses très tardives sont survenues sous l’association aspirine/clopidogrel.
La vraie question est donc de savoir si une bithérapie permettrait de diminuer l’incidence de ces thromboses ?
En l’absence d’études randomisées qui seules pourront trancher, c’est à cette difficile question que s’est intéressé Eisenstein dans un travail rétrospectif tiré du registre du Duke Heart Center(6). Plus de 4 500 patients ont été suivis pendant 24 mois : 3 165 d’entre eux avaient un stent nu et 1 501 un stent actif. Les événements ont été analysés non seulement en fonction du type de stent implanté mais aussi en fonction de la prise effective de clopidogrel à 6 et 12 mois.
Parmi les 528 patients implantés avec un stent actif et libres d’événements à 12 mois, 252 étaient sous bithérapie à 12 mois et 276 sous monothérapie. Parmi les 1 990 patients implantés avec un stent nu et libres d’événements à 12 mois, 346 étaient sous bithérapie à 12 mois et 1 644 sous monothérapie.
Même s’il ne s’agit pas d’une étude randomisée, les résultats sont tout à fait interprétables : en effet, chez ces patients, on observe une prescription très stable puisque 70 % de ceux sous bithérapie à 12 mois le sont encore à 24 mois. Les résultats sont assez explicites.
En cas de stent actif, il existe une augmentation très significative de la mortalité ou d’un critère combiné mortalité et IDM chez les patients sous monothérapie à 1 an par rapport à ceux sous bithérapie (figure 3).
Pour les patients ayant un stent nu, il n’existe aucune différence significative entre ceux sous monothérapie ou bithérapie.
Cette étude, isolée, permet donc de supposer que le maintien de la bithérapie après 1 an permettrait de diminuer l’incidence des thromboses très tardives observées sous monothérapie.
Figure 3. Événements cardiaques graves observés en fonction du type de stent implanté et du type de traitement pris à 12 mois. Suivi à 24 mois (d’après Eisenstein EL et al.(6)).
Évaluer le sur-risque hémorragique de la bithérapie
Le sur-risque hémorragique est incontestablement le principal frein à une prolongation de cette bithérapie.
Peu d’études ont étudié l’association aspirine/clopidogrel sur une très longue période ; dans CREDO et CURE d’une part, dans MATCH d’autre part, le délai de suivi est respectivement de 12 et 18 mois. En revanche, l’étude CHARISMA qui a inclus 15 603 patients à haut risque cardiovasculaire, a étudié le bénéfice de cette association sur 28 mois.
Dans ces différentes études, il existe une augmentation nette des complications hémorragiques en cas d’association des deux antiagrégants (tableau).
Cependant, une analyse de sous-groupe de CHARISMA réalisée chez les patients ayant un antécédent d’IDM ou d’AVC permet de mieux évaluer ce risque dans la durée(7).
Le risque d’hémorragies graves et modérées est supérieur en cas de bithérapie : respectivement 1,7 % versus 1,5 % (NS) et 2 % versus 1,3 % (p = 0,004). Cependant, il apparaît dans cette étude que l’essentiel du surrisque hémorragique est observé dans les 9 premiers mois ; après 1 an, le risque d’hémorragie sévère ou modéré semble superposable à celui observé sous aspirine seule (figure 4).
Les patients susceptibles de faire une complication hémorragique sous bithérapie la feraient-ils dans la première année et, au-delà, le risque s’équilibrerait-il avec la monothérapie ?
Figure 4. Risque relatif de complications hémorragiques sévères ou modérées en fonction du traitement. Analyse de sous-groupe de CHARISMA (d’après Bhatt DL et al.(7)).
Conclusion
La thrombose très tardive est un phénomène complexe et multifactoriel, probablement dû en partie à un retard d’endothélialisation du stent actif.
La bithérapie prolongée devrait permettre de réduire le risque de thrombose très tardive mais ne le supprimera pas. Compte tenu du risque de thromboses tardives et du faible risque hémorragique, il semble aujourd’hui raisonnable de prolonger ce traitement uniquement chez les patients les plus à risque (figure 5).
Cette attitude ne peut cependant qu’être provisoire et conditionnée aux résultats d’études randomisées. L’étude ITALIC à l’initiative de la SFC est donc particulièrement attendue. Le but de ce travail est de déterminer si, après 6 mois, on peut arrêter la bithérapie et laisser les patients sensibles à l’aspirine (PFA-100) sous aspirine seule. Après le temps des doutes viendra le temps des certitudes. Peut-être…
Figure 5. Facteurs influençant la survenue d’une thrombose de stent actifs.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


