Cardiologie générale
Publié le 15 fév 2005Lecture 5 min
Péricardites : état actuel
J.-C. CORNILY et J.-J. BLANC, CHU de Brest
Depuis longtemps, les maladies du péricarde ne font plus l’actualité de la cardiologie et sont les « parents pauvres » des grands congrès nationaux et internationaux. Pourtant, ces pathologies sont fréquentes et représentent, de ce fait, le quotidien du cardiologue libéral ou hospitalier. Toutefois, en septembre 2001, la Société européenne de cardiologie a créé un groupe de travail qui, sous la direction de B. Maisch (Marburg, Allemagne), a été chargé de rédiger des recommandations sur le diagnostic et la prise en charge des pathologies du péricarde. L’actualité sur les péricardites a été marquée en 2004 par la publication de ces recommandations (Eur Heart J 2004 ; 25 : 587-610).
Il paraît donc important d’en reprendre les points forts.
Les pathologies du péricarde ont été classées en sept rubriques qui seront brièvement reprises une à une.
Les agénésies du péricarde
Ces pathologies rares (1/10 000 autopsies) sont partielles ou totales. D’autres anomalies congénitales y sont associées dans 30 % des cas et sont donc à rechercher systématiquement. Les patients sont majoritairement asymptomatiques, surtout si l’agénésie est complète. En revanche, certaines agénésies gauches partielles peuvent être la cause de hernies ou de strangulations à travers le défect et peuvent nécessiter une péricardioplastie en urgence.
Les péricardites aiguës
Elles peuvent être sèches, fibrineuses ou liquidiennes, et d’origines variées (cliquez pour ouvrir le tableau 1). Leur diagnostic est porté sur un faisceau d’arguments rapportés et systématisés dans le tableau 2 (cliquez ici pour ouvrir le tableau 2).
L’hospitalisation est suggérée par les experts pour mener à bien la démarche étiologique et dépister une éventuelle tamponnade débutante.
Le traitement est basé sur les anti-inflammatoires non stéroïdiens (niveau de preuve B, classe 1).
L’ibuprofène est préconisé pour ses rares effets secondaires à la dose de 300 à 800 mg toutes les 6 à 8 heures pendant quelques jours ou quelques semaines, au mieux jusqu’à disparition de l’épanchement s’il y en a un.
L’indométacine doit être évitée chez les patients âgés en raison de la réduction du débit sanguin coronarien. Une protection gastrique est recommandée.
La colchicine est aussi efficace que les médicaments précédents, soit en traitement curatif des accès, soit en prévention des récidives (niveau de preuve B, classe IIa) en monothérapie ou en association aux anti-inflammatoires non stéroïdiens.
La corticothérapie doit être réservée exclusivement aux péricardites des connectivites et aux pathologies auto-immunes ou urémiques.
L’instillation intrapéricardique de corticoïdes évite les effets secondaires généraux et est hautement efficace (niveau de preuve B, classe IIa).
Les indications de péricardiocentèses sont rares dans les péricardites aiguës.
La péricardite chronique
Elle est définie comme un syndrome péricardique persistant plus de 3 mois. Elle peut être liquidienne, adhérente ou constrictive. La démarche diagnostique est la même que pour la péricardite aiguë, basée sur la perception d’un frottement péricardique, les anomalies électrocardiographiques, échographiques et biologiques.
Une recherche fine des causes curables est indispensable.
La péricardite récurrente
Elle correspond à des syndromes péricardiques intermittents, des périodes libres alternant avec des récidives en général à l’interruption du traitement. L’épanchement important, la tamponnade et la constriction sont rares.
La prise en charge comprend le repos et les thérapeutiques utilisées dans les péricardites aiguës.
La colchicine peut être efficace quand les anti-inflammatoires non stéroïdiens ou stéroïdiens sont insuffisants pour prévenir les récurrences. La posologie recommandée est 2 mg par jour pendant 1 ou 2 jours puis 1 mg par jour (niveau de preuve B, classe I).
Les corticoïdes ne sont à utiliser que chez les patients en mauvais état général ou en cas d’accès fréquents. Les erreurs à ne pas commettre sont de commencer à des doses trop faibles ou de réduire les doses trop rapidement. La posologie recommandée est 1-1,5 mg/kg de prednisone pour au moins un mois.
Lorsque le résultat est insuffisant, des doses d’azathioprine (75-100 mg/j) ou de cyclophosphamide peuvent être ajoutées. La péricardiectomie n’est indiquée qu’en cas de récurrences très fréquentes et symptomatiques (niveau de preuve B, classe IIa).
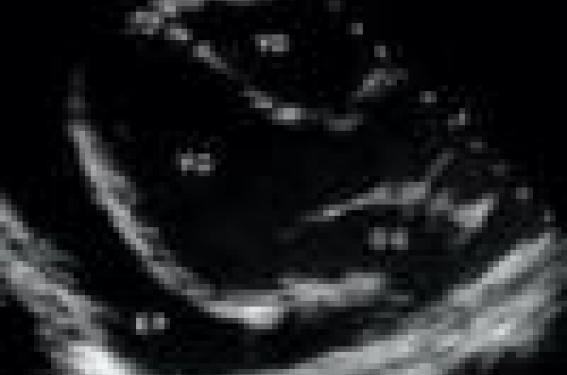
Epanchement péricardique circonférentiel. Vue échographique parasternale gauche grand axe. VD = ventricule droit ; VG = ventricule gauche ; OG = oreillette gauche ; EP = épanchement péricardique circonférentiel.
L’épanchement péricardique et la tamponnade
L’épanchement peut prendre la forme d’un transsudat, d’un exsudat, d’un épanchement purulent ou d’un hémopéricarde. Les épanchements abondants sont plus fréquents dans le cadre des néoplasies, de la tuberculose, des parasitoses, du myxœdème, des péricardites urémiques ou cholestéroliques. Les épanchements, de constitution lente malgré leur important volume, sont remarquablement tolérés. En revanche, lors des tamponnades chirurgicales, la pression intrapéricardique augmente très rapidement et le volume toléré est beaucoup plus limité.
La taille de l’épanchement peut amener à une séparation en quatre classes (tableau 3).
La péricardiocentèse n’est pas nécessaire en cas d’épanchement modéré, lorsque l’étiologie peut être retrouvée par une autre technique ou que le traitement anti-inflammatoire amène la guérison.
L’instabilité hémodynamique et la tamponnade sont des indications absolues de drainage associé à un remplissage vasculaire. L’approche chirurgicale n’est recommandée qu’en cas d’épanchement abondant récidivant après péricardiocentèse ou en cas d’échec du drainage.
La péricardite constrictive
Elle est la conséquence, rare mais sévère, de l’inflammation chronique du péricarde. L’épaississement du péricarde est la règle, mais n’est pas constant ; les causes les plus fréquentes en sont la tuberculose, l’irradiation médiastinale et les antécédents de chirurgie cardiaque. Le plus souvent, le délai est long entre l’inflammation initiale et la constriction.
La péricardiectomie est le seul traitement de la constriction permanente. Ses indications sont basées sur les données cliniques, échographiques, scannographiques, d’IRM, voire en cas de doute sur le cathétérisme cardiaque. Deux voies sont possibles :
– thoracothomie antérolatérale au 5e espace intercostal,
– sternotomie médiane.
La circulation extracorporelle n’est pas recommandée en première intention. La normalisation des paramètres hémodynamiques survient dans seulement 60 % des cas, mais la fraction d’éjection peut augmenter nettement du fait d’un meilleur remplissage.
Les kystes péricardiques
Ils sont le plus souvent asymptomatiques et découverts fortuitement lors de radiographies de thorax (opacité ovale homogène située le plus souvent dans l’angle cardiophrénique droit). Parfois, des symptômes peuvent lui être rattachés (gêne thoracique, dyspnée ou palpitations). L’échocardiographie suffit le plus souvent à apporter le diagnostic, mais le scanner ou l’IRM peuvent être utiles.
Le traitement est basé sur l’aspiration percutanée et la sclérose à l’éthanol.
Conclusion
Ces recommandations récentes de la Société européenne de cardiologie actualisent à la fois les connaissances établies et les conduites à tenir dans la prise en charge des syndromes péricardiques. Elles mettent aussi l’accent sur des inconnues, en particulier la rareté des essais randomisés dans le traitement de ces pathologies, parmi les plus fréquentes en cardiologie (intérêt de l’aspirine, durée du traitement des péricardites aiguës bénignes, etc.).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :








