Publié le 27 juin 2006Lecture 8 min
Comment expliquer et éviter les échecs avec les stents actifs ?
F. SCHIELE, CH de Besançon
Après plus de 20 ans de lutte contre le phénomène de resténose, « talon d'Achille de l'angioplastie », les stents avec délivrance de drogue («actifs»), ont été accueillis comme l’arme absolue du cardiologue interventionnel.
Depuis, nous avons dû nous rendre à l'évidence : même avec des stents actifs réellement efficaces vis-à-vis de la prolifération néo-intimale, les échecs persistent sous différentes formes.
L’efficacité des stents actifs
Ces prothèses ont été développées à partir des stents classiques auxquels ont été ajoutés deux éléments : une drogue biologiquement efficace sur la prolifération néo-intimale et un polymère, supposé biologiquement neutre, jouant le rôle de distributeur du médicament. La validation du concept a été faite avec beaucoup de rigueur : études animales, séries pilote sur un petit nombre de patients, études « pivot » de grande envergure puis d’études spécifiques sur des populations ciblées, à haut risque.
La première étude randomisée comparant l'efficacité d’un stent actif avec un stent conventionnel (l’étude RAVEL [RAndomized study with the Sirolimus coated BX VELocity balloon]), présentée en 2001 a soulevé un enthousiasme bien compréhensible ; les patients traités avec un stent à délivrance de sirolimus n'avaient ni resténose angiographique ni nécessité de revascularisation du vaisseau cible à six mois. L'évolution clinique des patients en était donc largement améliorée : la survie sans événement à un an était de 94,1 vs 70,9 % dans le groupe témoin.
L’apparition des problèmes
Les études cliniques ultérieures, réalisées avec d'autres populations et d'autres types de lésions, ont encore démontré la très nette supériorité du stent actif sur le stent conventionnel, mais le résultat a été moins spectaculaire. En effet, ces études n'ont pas confirmé l'absence totale de resténose ou de revascularisation du vaisseau cible après mise en place d’un stent actif qui avait été si marquante dans l’étude RAVEL. Dans l'étude TAXUS II (Paclitaxel-Eluting Coronary Stent Study IV), comme dans l'étude SIRIUS (SIRolImus elUting Stents versus standard stents in patient with stenosis in native coronary arteries), environ 10 % des patients des bras « stent actif » avaient un événement clinique, principalement représenté par la nécessité de revascularisation du vaisseau cible.
Depuis, nous avons dû nous rendre à l'évidence : si les stents actifs sont efficaces vis-à-vis de la prolifération néo-intimale, les échecs persistent pour diverses raisons :
• échecs de mise en place (dont la fréquence reste mal déterminée),
• décès (1,6 %),
• infarctus (3,2 %),
• nécessité de revasculariser le vaisseau cible (7,6 %).
À la différence des stents conventionnels, ces échecs ne peuvent plus être mis sur le compte d’une fatalité de resténose non imputable au cardiologue interventionnel, puisque la délivrance de drogue est réellement efficace vis-à-vis de la prolifération néo-intimale. Alors, à quoi faut-il attribuer ces échecs ? Sont-ils le résultat d'une procédure d'angioplastie inappropriée ou d’une indication excessive ?
La couverture complète des lésions
Un élément de réponse nous est donné par l'examen des types de resténose observés dans les études TAXUS II et SIRIUS : la plupart des phénomènes de resténose après stent actif étaient localisés sur les extrémités de la prothèse, faisant discuter un « effet de bord ». Une étude rétrospective à partir des résultats d'échographie endocoronaire de Taxus II a montré que, dans ces cas, la lésion n'était qu'incomplètement recouverte par la prothèse.
Avec l'utilisation de stents de plus grande longueur ou la possibilité d'utiliser plusieurs stents actifs mis bout à bout, ces effets de bord ont totalement disparu (comme dans les études TAXUS IV, TAXUS VI et SIRIUS).
La première modification de la technique d’angioplastie avec les stents actifs a été l’utilisation de prothèses plus longues pour obtenir une couverture complète de la lésion.
Les stents multiples
Si la juxtaposition des prothèses est possible, le chevauchement des stents conventionnels n’est pas conseillé. Cette règle, appliquée initialement aux stents actifs, a été modifiée avec l’observation de lésions de resténose situées entre les deux stents.
Il s’agit du même phénomène que celui de la resténose marginale : on laisse une zone traumatisée par l’angioplastie, sans couverture mécanique ni médicamenteuse.
La seconde modification de la technique d’angioplastie a été de recommander un chevauchement de quelques millimètres en cas d’implantation de plusieurs stents actifs contigus.
Le stenting direct
Il n’y a pas d’étude spécifique sur ce point, mais cette technique permet, entre autres, d’éviter que la zone concernée par l’inflation du ballon ne soit couverte par le stent. Une analyse de l’étude TAXUS II a montré que les résultas étaient très favorables chez les patients traités par stenting actif direct.
L’expansion de la prothèse
Certains échecs des stents actifs s’expliquent par une expansion incomplète de la prothèse. L'impact du déploiement insuffisant d'une prothèse a été largement démontré avec les stents conventionnels ; une expansion maximale du stent permet non seulement de réduire le risque d'occlusion aiguë mais aussi la fréquence de la resténose.
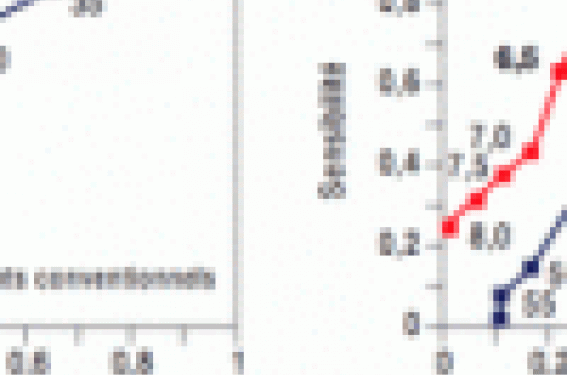
Avec les stents actifs, le faible degré de prolifération néo-intimale permettait d’imaginer que la qualité du déploiement n’aurait que peu d’influence sur l’évolution clinique. En fait, l’effet du déploiement existe, même s’il est moins important qu'avec un stent conventionnel : la surface minimale en deçà de laquelle la probabilité de resténose devient importante est de 6,5 mm2 avec un stent conventionnel contre 5 mm2 avec un stent actif (figure). D’autres études ont montré que la sous-expansion d’un stent actif augmente le risque de thrombose aiguë.
Quel que soit le type de stent, il n’y a donc toujours un intérêt à obtenir un déploiement maximal de la prothèse.
Figure. Probabilité de resténose en fonction de l’expansion du stent (surface minimale dans le stent) avec les stents conventionnels (à droite) et avec les stents actifs (à gauche), Sonoda et al. JACC 2004;43:1959-63.
Les moyens d’obtenir ce déploiement maximal font à nouveau l’objet de discussions : faut-il envisager un contrôle par échographie endocoronaire ou utiliser systématiquement de fortes pressions d’inflation du ballon ? L’équipe du Washington Hospital Center a remarqué qu’à des pressions de 14 atmosphères, seuls 40 % des stents actifs ont une expansion satisfaisante, alors que cette proportion passe à 80 % en augmentant la pression à 20 atmosphères. Mais l’expansion des stents a ses limites : des cas de resténose sur stent actif, dus à des surdilatations excessives ont été décrits dans le programme RESEARCH ; par ailleurs, l’expansion maximale peut elle-même favoriser la resténose lorsque que l’écartement des éléments du stent devient trop important ou asymétrique. Enfin, des défauts d’apposition de la prothèse sur la paroi ont été observés dans les études comportant une analyse par échographie endocoronaire, mais, qu’ils soient immédiats ou acquis, ces défauts d’apposition de stent n’ont jamais pu être mis en rapport avec des événements cliniques.
Faut-il systématiquement utiliser de fortes pressions d’inflation ?
Les lésions complexes
La présence d’une branche collatérale au niveau de la lésion pose un problème non résolu par les stents actifs : la mise en place de plusieurs prothèses (dans le vaisseau principal et la branche fille) augmente le risque de resténose, d’occlusion de branche ou de thrombose tardive. Ainsi, ce type de lésion reste un échec relatif des stents actifs, vis-à-vis duquel aucune modification de la technique n’a été proposée.
L’apport des stents actifs dans les lésions longues et les vaisseaux de faible diamètre a été évalué par l’étude TAXUS V ; les stents actifs ont montré, une fois de plus, leur supériorité par rapport au stent conventionnel. Le prix à payer, en cas d'utilisation de stents actifs multiples, est un risque accru d'occlusion de branches collatérales et donc d’infarctus non transmuraux. Ces complications sont probablement à mettre sur le compte du polymère et montrent clairement les limites des stents actifs dans les lésions très longues.
Les échecs de mise en place
Un des critères d’évaluation dans les études les plus récentes avec stents actifs est le « device success » qui est défini par l’obtention d’une sténose < 50 % au terme de la procédure avec le stent utilisé en première intention. En termes clairs, ce critère mesure les échecs de mise en place du stent. Sans préjuger de la cause exacte de ces échecs, dans l’étude ENDEAVOR III (Endeavor stent versus Taxus SR), le taux de « device failure » a été > 5 % dans un des bras avec stent actif. Dans la pratique quotidienne, les échecs de pose de stents actifs sont régulièrement observés. L’explication tient certainement plus à l’anatomie du réseau coronaire qu’aux qualités mécaniques des stents actifs (qui sont certainement comparables aux stents conventionnels). Le faible risque de resténose attendu avec les stents actifs incite les cardiologues interventionnels à tenter des angioplasties sur des sténoses situées dans les artères grêles et calcifiées de patients diabétiques. Dans ces situations, c’est le placement du stent qui devient problématique. Les solutions proposées pour éviter ces échecs se résument au choix du stent actif ayant les meilleures propriétés mécaniques et à une solution alternative qui passe par une athérectomie rotative préalable. Si cette dernière solution semble logique, elle n’est validée par aucune étude publiée.
La vraie limite des stents actifs : la thrombose tardive
Le problème majeur des stents actifs est certainement celui de la thrombose tardive, événement relativement rare (moins de 1 %), mais associé à une mortalité de 50 %. Ce phénomène avait été observé initialement avec la brachythérapie et était expliqué par l’absence de couverture endothéliale de la prothèse en rapport avec l’irradiation endovasculaire. Avec les stents actifs, seul un retard de couverture endothéliale aurait pu être craint, mais le phénomène de thrombose tardive existe bel et bien. L’association antiplaquettaire prolongée sur 6 mois est donc un impératif absolu. Une étude rétrospective des cas de thrombose tardive de stents actifs a montré que l’arrêt des antiplaquettaires est la principale cause de thrombose tardive (tableau). Malgré cela, des thromboses peuvent survenir au-delà du 6e mois ou même d’un an.
En pratique
Les échecs des stents actifs ne sont pas des événements rares et leur gravité clinique est variable, allant de la simple impossibilité de pose au décès par thrombose tardive, en passant par la nécessité de revascularisation.
Ces échecs peuvent être parfois évités par une technique d’angioplastie adaptée :
- par un stenting direct s’il est possible ou inversement par la préparation de la lésion en cas d’anatomie défavorable ;
- par une couverture de la lésion et des zones traumatisées par le ballon en adaptant la longueur de la prothèse et en ménageant un chevauchement des stents en cas de prothèses multiples ;
- par une expansion optimale de la prothèse, comme cela était la règle avec les stents conventionnels, en utilisation des fortes pressions d’inflation ;
- en évitant de couvrir les branches collatérales par des stents multiples.
Mais certaines complications, comme la thrombose tardive, sont inhérentes aux propriétés des stents actifs. Si plusieurs facteurs prédictifs ont été déterminés, l’arrêt du double traitement antiplaquettaire en est la cause principale. Le cardiologue interventionnel doit donc se rappeler que l’utilisation d’un stent actif, si elle réduit le risque d’une revascularisation, impose toujours cette association antiplaquettaire pour une période d’au moins six mois, sous peine d’un risque d’infarctus ou de décès. Mis à part le problème du coût de ce traitement, chez les patients à risque hémorragique élevé, il serait raisonnable de préférer l’utilisation d’un stent conventionnel.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :