Rythmologie et rythmo interventionnelle
Publié le 26 juin 2012Lecture 5 min
Quelle place donner au choc électrique dans la FA ?
S. BOVEDA, E. MARIJON, B. GUY-MOYAT, F. TREGUER, S. FAZAA, N. COMBES, S. COMBES, J.-P. ALBENQUE, Département de Rythmologie, Clinique Pasteur, Toulouse
La fibrillation auriculaire (FA) est l’arythmie de loin la plus fréquente, représentant environ un tiers des causes d’hospitalisation pour troubles du rythme. Plus de 4 millions de patients sont atteints de FA en Europe et sa prévalence est estimée entre 0,4 et 1 % dans la population générale, avec une nette augmentation en fonction de l’âge, pour atteindre 8 % après 80 ans.
Restaurer l’activité sinusale : pourquoi ?
Tout d’abord, la récupération de la systole atriale doit permettre une amélioration hémodynamique significative et ce, d’autant plus que le patient présente une myocardiopathie sous-jacente. Par ailleurs, la régularisation des cycles cardiaques est également sensée apporter une amélioration des symptômes et de la qualité de vie des patients qui, pour certains, tolèrent mal le passage en arythmie. Enfin et surtout, plusieurs essais cliniques déjà anciens, ont démontré que la FA était certes responsable d’une augmentation très significative du risque d’accident vasculaire cérébral (jusqu’à 7 fois plus par rapport aux patients en rythme sinusal), mais qu’il existait également très probablement une augmentation significative du risque de mortalité globale chez les patients en arythmie.
Ce dernier point, fondamental s’il en est, n’a toutefois pas été confirmé par les essais comparant le contrôle du rythme sinusal et le contrôle de la fréquence cardiaque chez des patients en FA. En effet, les essais AFFIRM et RACE n’ont pas montré de diminution significative de la mortalité dans l’un des deux groupes (contrôle du rythme ou de la fréquence) par rapport à l’autre. Toutefois, la population de ces études était plutôt âgée, avec une morbidité relativement importante, expliquant peut-être en partie l’inefficacité ou la mauvaise tolérance de certains antiarythmiques. Il paraît donc logique de privilégier une stratégie de contrôle de la fréquence cardiaque dans cette population de personnes âgées, à plus forte raison si elles sont peu symptomatiques. À l’inverse, on peut imaginer que chez des patients jeunes, indemnes de cardiopathie, une stratégie de contrôle du rythme sinusal, que ce soit par cardioversion pharmacologique, électrique ou encore par les méthodes interventionnelles, reste une approche intéressante.
Quand doit-on tenter une cardioversion ?
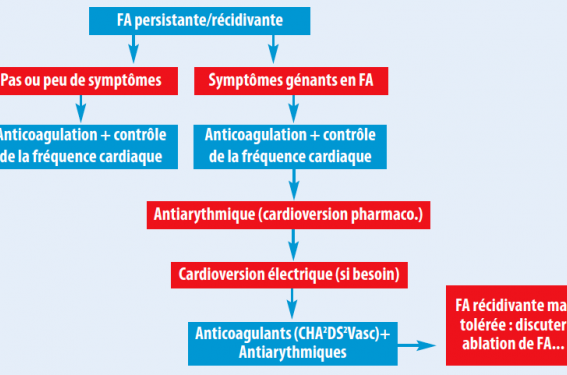
La décision de tenter une cardioversion doit être prise à la lumière de plusieurs facteurs : le type et la durée de la FA, la sévérité des symptômes, la cardiopathie associée, l’âge du patient et sa morbidité, les buts attendus à court et long termes du traitement ainsi que les options possibles au cas par cas, de traitements pharmacologiques ou non-pharmacologiques. Par ailleurs, il est évident que la cardioversion s’adresse exclusivement aux patients présentant une FA persistante et symptomatique (figure), puisque par définition, la FA paroxystique s’arrêtera toute seule et la FA permanente est celle pour laquelle toute idée de régularisation a été abandonnée.
Figure 1. Algorithme décisionnel pour le prise en charge d’une fibrillation auriculaire persistante (adapté selon les recommandations ESC 2010).
Enfin, nous noterons que les dernières recommandations de l’ESC, publiées en 2010, font apparaitre le score EHRA qui peut être d’une aide appréciable pour mieux quantifier la tolérance de la FA pour un patient donné (tableau). On peut ainsi schématiquement proposer une régularisation par cardioversion en première intention pour les patients en classe EHRA III et IV, alors que l’on pourra admettre plus facilement le respect de la FA en classe EHRA I et II, en raison de la bonne tolérance de l’arythmie.
Quel type de cardioversion ?
La cardioversion pharmacologique vise à rétablir le rythme sinusal par l’administration d’antiarythmiques, le plus souvent par voie intraveineuse. Il s’agit de la méthode la plus ancienne, utilisée bien avant que le choc électrique externe ne devienne une pratique de routine.
La cardioversion électrique est devenue un traitement de choix chez les patients atteints de FA à partir de la fin des années 1960, essentiellement grâce à Lown.
Ces deux modes de cardioversion sont simples à mettre en œuvre, le plus souvent au cours d’une courte hospitalisation de jour et elles présentent toutes les deux un risque emboligène identique nécessitant la stricte application des recommandations en matière d’anticoagulation préalable.
Pour ce qui est de la cardioversion électrique, en dehors du fait qu’elle présente l’inconvénient de nécessiter une anesthésie générale, ce qui complique quelque peu sa planification et sa mise en œuvre, elle ne présente pas de risque proarythmique si elle est pratiquée en accord avec les recommandations. Par ailleurs, son efficacité est supérieure à 90 % pour tous les types de FA, ce qui la rend beaucoup plus efficace que la cardioversion pharmacologique, en particulier pour les FA évoluant depuis plus de 7 jours. Le choc électrique interne, très en vogue dans les années 90, est pratiquement abandonné de nos jours au profit du choc externe, beaucoup plus simple à réaliser, pour un taux de succès similaire et surtout, pour un nombre de récidives de FA similaire au cours du suivi.
L’organisation d’une cardioversion électrique doit être rigoureuse et nécessite une consultation anesthésique préalable, un contrôle de la digoxinémie, du ionogramme (K+), de l’INR, du TCA.
Les complications potentielles de la cardioversion électrique comprennent un risque d’embolie si le patient est mal anticoagulé (1 à 7 %), la survenue d’une fibrillation ventriculaire si le choc est mal synchronisé sur l’onde R, ou s’il existe une hypokaliémie, une surcharge digitalique (risque de fibrillation ventriculaire réfractaire), ou encore une ischémie myocardique. Chez les patients porteurs d’une prothèse (stimulateur ou défibrillateur), la cardioversion électrique est possible en toute sécurité ; toutefois, il existe un risque de déprogrammation : l’appareil sera interrogé et reprogrammé si nécessaire après le choc électrique.
En pratique
Devant la découverte d’une FA persistante et symptomatique (EHRA III/IV), une cardioversion pharmacologique par voie intraveineuse ou par voie orale sera débutée, avec une couverture anticoagulante efficace, en accord avec les recommandations. En l’absence de retour au rythme sinusal, une cardioversion électrique pourra alors être effectuée, avec de meilleures chances de succès, dans la mesure où le patient aura préalablement été imprégné par un traitement antiarythmique. Après retour au rythme sinusal, se posera bien entendu la question du traitement anticoagulant et antiarythmique qui devront le plus souvent être poursuivis au long cours. Enfin, le taux de récidives de FA après cardioversion (50 % à un an) pourra faire discuter chez certains patients l’opportunité d’un traitement radical par ablation.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






