Échocardiographie
Publié le 12 fév 2008Lecture 9 min
L'insuffisance cardiaque systolique : pour un traitement « écho-guidé »
S. BRETTE, S. LAFITTE et R. ROUDAUT, CHU de Bordeaux

L’insuffisance cardiaque (IC) est une maladie en progression qui représente un problème de santé publique important et dont le pronostic reste péjoratif malgré l’amélioration de la prise en charge dans les dernières décennies(1). Cinq classes thérapeutiques majeures sont recommandées par la Société européenne de cardiologie 2005 pour le traitement de l’insuffisance cardiaque systolique : les IEC, les ARAII, les bêtabloquants, les antagonistes de l’aldostérone et les diurétiques selon un schéma de prescription dépendant du stade clinique (tableau 1).
En pratique, la mise en place et l’adaptation des traitements reposent essentiellement sur la classe NYHA, mais l’examen clinique seul ne permet pas une adaptation médicamenteuse optimale. La prise en charge peut être améliorée par le dosage du BNP, comme le rapporte l’étude de Richards(2), puisque les patients dont le traitement est adapté en fonction de dosages réguliers du BNP ont significativement moins d’événements cardiovasculaires que les patients dont le traitement est adapté uniquement à l’examen clinique et par l’échocardiographie transthoracique (ETT).
L’ETT joue un rôle important pour le diagnostic positif, de gravité (« identification des malades à haut risque »), étiologique et la recherche de complications en présence d’une IC clinique, mais quel est son intérêt pronostique et thérapeutique ?
Valeurs pronostique et thérapeutique de l’ETT
La recherche des facteurs pronostiques est une étape primordiale qui permet de sélectionner les patients à haut risque nécessitant une prise en charge plus agressive. Il faut donc rechercher systématiquement :
- une dilatation ventriculaire gauche (diamètre télédiastolique > 60 mm ou > 40 mm/m2) avec remodelage ventriculaire gauche. Classiquement, un indice de sphéricité (rapport du diamètre transversal sur longitudinal) > 0,76 est de mauvais pronostic (dans ce cas la survie à 3 ans est de 28 contre 57 % s’il est < 0,75) ;
- une altération sévère de la fraction d’éjection puisque celle-ci est corrélée à la mortalité surtout par mort subite et par insuffisance cardiaque ;
- une dysfonction ventriculaire droite (évaluée de façon simple par le pic de l’onde S en Doppler tissulaire (DTI) à l’anneau tricuspidien qui < 11 cm/s traduit une fraction < 45 % et représente un facteur de mauvais pronostic) ;
- la présence d’une insuffisance mitrale fonctionnelle qui dans ce contexte est un facteur de mauvais pronostic dès que la surface de l’orifice régurgitant est ≥ 20 mm2 ;
- enfin, l’analyse du profil transmitral puisque les patients avec un profil restrictif présentent, de façon très significative, plus d’événements cardiovasculaires que les patients avec un profil non restrictif(3).
Outre son rôle pronostique, l’échocardiographie joue un rôle important dans la prise en charge thérapeutique aussi bien pour ajuster les traitements (phase aiguë ou au cours du suivi), que pour trouver une explication à des problèmes fréquents (hypotension artérielle, insuffisance rénale) ou pour étudier le remodelage ventriculaire gauche sous traitement, et donc l’efficacité des thérapeutiques, mais aussi pour rechercher d’autres critères précis en vue de thérapeutiques non médicamenteuses (resynchronisation...).
L’adaptation des diurétiques
Les diurétiques ont une influence immédiate sur les pressions de remplissage ; les modifications du profil transmitral et des pressions droites sont donc rapides. À la phase aiguë d’une décompensation, l’échocardiographie transthoracique permet de suivre l’évolution des pressions de remplissage, aide au relais des diurétiques IV-per os et permet d’adapter la dose de diurétiques de sortie de l’hôpital.
Dans tous les cas, on connaît la valeur pronostique de la réversibilité du profil transmitral sous traitement.
Dans l’étude de Pianamonti(4), les patients qui ont un profil non restrictif ou restrictif réversible ont une survie supérieure à ceux dont le profil restrictif est irréversible malgré le traitement. Dans ce groupe, la survie est très diminuée, il est donc important de s’attacher à normaliser le plus possible le profil transmitral des patients insuffisants cardiaques.
Une fois l’épisode d’insuffisance cardiaque passé, il faut penser à réduire les doses de diurétiques au profit des IEC ou des ARAII ou, dans certains cas, majorer les doses de diurétiques pour pouvoir améliorer la tolérance des bêtabloquants.
L’introduction et l’augmentation de bêtabloquants
Les grands essais sur l’insuffisance cardiaque rapportent 12 % d’intolérance aux bêtabloquants. L’étude de Capomolla(5) est très intéressante car c’est l’une des seules à étudier le rapport entre le profil transmitral et la tolérance des bêtabloquants. Cette étude porte sur 116 patients avec analyse du profil transmitral à l’état basal et après modification de la précharge, établissant ainsi quatre groupes distincts : « restrictifs irréversibles » ou « réversibles » et « non restrictifs », « stables » ou « instables ». Les bêtabloquants sont introduits selon les recommandations et à 6 mois, les auteurs analysent la tolérance aux bêtabloquants et la survenue d’événements cardiaques majeurs.
Dans le groupe des « patients non restrictifs » à l’état basal, il n’y a que 5 % d’arrêts des traitements contre 20 % chez les « patients restrictifs » à l’état basal.
De façon plus précise, chez les patients avec un « profil non restrictif stable », il n’y a que 2 % d’arrêts d’augmentation. Dans ce groupe de patients, l’adaptation des bêtabloquants et l’obtention de doses maximales sera plutôt aisée. À l’opposé, dans le « groupe avec un profil restrictif irréversible », les auteurs rapportent 47 % d’arrêts d’augmentation des bêtabloquants et 82 % de variation thérapeutique. Dans ce groupe de patients intolérants aux bêtabloquants, la prise en charge est très difficile et le pronostic est sévère. Dans ce cas, il faut savoir majorer les diurétiques, les IEC ou faire une association IEC/ARAII afin d’améliorer les pressions de remplissage et favoriser une meilleure tolérance ultérieure des bêtabloquants. L’adaptation personnalisée des traitements par échocardiographie est particulièrement utile chez ces patients.
L’adaptation des IEC
Le but est d’atteindre la dose maximale d’IEC, si besoin en diminuant les diurétiques pour favoriser leur tolérance (surtout lorsque les pressions sont normales ou diminuées), de discuter l’association d’IEC/ARAII surtout chez les patients intolérants aux bêtabloquants ou chez ceux qui présentent toujours des facteurs de mauvais pronostic.
L’échocardiographie a surtout un rôle important pour régler des problèmes assez fréquents dans le suivi des insuffisants cardiaques, notamment en présence d’une insuffisance rénale ou d’une hypotension artérielle où l’on se pose souvent la question : est-ce un phénomène de bas débit ou d’hypovolémie ? L’étude des pressions de remplissage gauches/droites, des variations de calibre de la veine cave, du débit cardiaque, va permettre de répondre à ces questions et d’adapter le traitement de façon optimale. Renseignements que le BNP n’apporte pas.
En pratique
Concrètement, de quels moyens échocardiographiques disposons-nous pour analyser à court terme sur les pressions de remplissage et, à long terme, sur le remodelage des thérapeutiques instaurées ?
Efficacité à court terme sur les pressions de remplissage
L’étape primordiale consiste en l’analyse des pressions de remplissage ventriculaire gauches qui repose sur des paramètres faciles et rapides d’acquisition, disponibles sur la plupart des échographes et reproductibles. En plus de la fraction d’éjection et de la taille de l’oreillette, cette analyse est basée sur le flux transmitral, le DTI à l’anneau mitral et, si nécessaire, le flux veineux pulmonaire et la vitesse de propagation du flux transmitral en TM couleur (Vp). Les travaux de ces dernières années ont permis de sérier les situations dans ce contexte des MCD :
- un rapport E/A > 2 et un temps de décélération de l’onde E (TD) < 130 ms signent une élévation de pressions de remplissage ;
- à l’inverse, un rapport E/A < 1 de type « anomalie de relaxation » est en faveur de pressions de remplissage normales ;
- lorsque le rapport E/A est compris entre 1 et 2, on utilisera le DTI à l’anneau mitral et, si besoin, la vitesse de propagation du flux de remplissage VG en TM couleur (Vp).
Ce sont en fait les critères combinés qui vont nous permettre de conclure sur le niveau de pressions de remplissage. Les critères E/E’ ≥ 15 et E/Vp ≥ 2,5 sont en faveur de pressions élevées. Si ces critères ne suffisent pas pour conclure, on peut s’aider du flux veineux pulmonaire (durée de l’onde A pulmonaire – l’onde A mitrale) ou encore de la taille de l’oreillette gauche puisqu’en cas de pressions élevées, l’oreillette gauche est toujours dilatée (en dehors d’arythmie auriculaire ou de valvulopathie mitrale sévère).
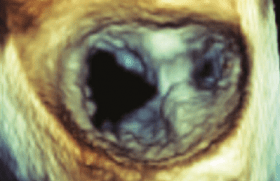
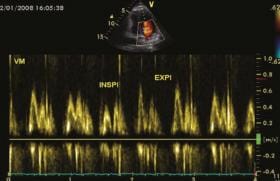
Il ne faut pas oublier de terminer l’examen échocardiographique par l’analyse des pressions de remplissage ventriculaire droites avec mesure de la PAPS qui fait intervenir la pression auriculaire droite qui est estimée par le collapsus inspiratoire de la veine cave (figure 1).
Figure 1. Évaluation des pressions de remplissage avant (A) et après (B) diurétiques.
Efficacité à long terme sur le remodelage ventriculaire des thérapeutiques instaurées
Il est important, une fois le traitement optimal atteint, d’étudier le remodelage et ses conséquences : la fraction d’éjection, les volumes ventriculaires, l’insuffisance mitrale, le débit cardiaque, l’asynchronisme.
L’analyse de la fraction d’éjection et des volumes ventriculaires gauches est classiquement faite par la méthode Simpson bi-plan mais il faut garder en mémoire que la variabilité inter-observateurs n’est pas négligeable : de l’ordre de 10 %. D’autres méthodes récentes vont se développer : les produits de contraste intracavitaire permettant de mieux définir l’endocarde, avec une variabilité inter-observateurs de 4 à 7 %, ou encore l’analyse tridimensionnelle de la fraction d’éjection et des volumes (figure 2).
Figure 2. Mesure de la FE et des volumes: méthode Simpson biplan VIO 10-15 %(A), contraste intracavitaire CIO 4-7 % (B), et 3D (C).
Dans tous les cas, il faut souligner la valeur pronostique de la réversibilité du remodelage ventriculaire gauche sous traitement.
Selon l’étude de Kawai(6), les patients ayant un remodelage inverse ont une survie excellente alors que les patients qui n’ont pas de remodelage inverse ont une survie altérée avec plus d’événements cardiovasculaires.
Enfin, il ne faut pas oublier l’analyse des conséquences du remodelage ventriculaire gauche, par exemple sur la sévérité de l’insuffisance mitrale ou l’asynchronisme intraventriculaire. En effet, il existe des cas où l’insuffisance mitrale régresse, parfois de façon spectaculaire, sous optimisation du traitement médical (figure 3).
Figure 3. Évolution de l’insuffisance mitrale avant (A) et après (B) adaptation thérapeutique.
En ce qui concerne l’évolution de l’asynchronisme, il est intéressant de noter les résultats d’un travail effectué par l’équipe bordelaise(7) portant sur 17 patients atteints de myocardiopathie dilatée avec asynchronisme. Au terme de 12 mois, après mise sous traitement bêtabloquant (dose moyenne 9 mg de bisoprolol) l’asynchronisme n’est retrouvé que chez 48 % des patients. Bien que nécessitant de plus amples études, ces résultats soulignent l’importance du traitement médicamenteux optimal qui permet probablement la régression de l’asynchronisme par l’intermédiaire du remodelage inverse, rappelant ainsi que l’indication de resynchronisation biventriculaire ne doit être portée qu’après optimisation du traitement médical.
Calendrier de surveillance échocardiographique
(tableau 2)
On peut envisager, chez les patients très sévères avec des profils restrictifs irréversibles, de mettre en place un calendrier d’examens échocardiographiques qui se déroulerait en trois phases :
- la phase d’hospitalisation où l’échographie initiale doit être exhaustive avec un bilan positif, étiologique, recherche des facteurs pronostiques, analyse des pressions de remplissage(8) et complétée par une écho de sortie ;
- la période d’adaptation thérapeutique qui peut durer 3 à 6 mois où l’ETT peut être ciblée sur l’analyse des pressions de remplissage gauches et droites ;
- enfin, lorsque le traitement médical est optimal, l’échographie permet de refaire le point sur le remodelage ventriculaire gauche et permet aussi d’envisager, si besoin est, des décisions thérapeutiques non médicamenteuses telles que la resynchronisation biventriculaire, une éventuelle plastie mitrale, un système de contention myocardique, voire une inscription sur liste d’attente de greffe cardiaque.
En conclusion
L'échographie a un intérêt diagnostique et pronostique certain mais elle a aussi un intérêt pour adapter les traitements, d'une part par l'étude des pressions de remplissage grâce à des critères simples et rapides, mais aussi par l'étude du remodelage ventriculaire gauche et l'efficacité des thérapeutiques.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :