Rythmologie et rythmo interventionnelle
Publié le 09 oct 2012Lecture 9 min
Place du Holter et des enregistreurs d’évènements en cardiologie aujourd’hui
R. FRANK(1) et Y. FAISANDIER(2), (1) Institut de cardiologie, Hôpital Pitié Salpêtrière, Paris, (2) Holter Supplies
Les premiers enregistreurs Holter (du nom du biophysicien Norman Holter 1914-1983) sont apparus dans les années 70. Ils fonctionnaient avec des bandes magnétiques puis des cassettes, étaient lourds et encombrants.
Aujourd’hui
Les progrès de l’électronique et des logiciels ont considérablement changé les capacités des systèmes Holter : petits, légers, de plus grande autonomie, plus économiques, avec affichage des données et signaux, stockage des signaux sur des mémoires flash, etc. L’analyse du signal ECG a également beaucoup progressé grâce à l’emploi des micro-ordinateurs du commerce et de logiciels sophistiqués. Enfin, l’accès à des transferts rapides par internet a remplacé les envois de cassettes au centre de lecture.
Les enregistreurs d’évènements (EE) ne servent qu’à enregistrer des segments d’ECG et sont activés lors d’un symptôme par le patient ou, pour les appareils à boucle de mémoire branchés en continu, lorsqu’ils détectent un trouble du rythme correspondant à leur programmation.
Indications du Holter
Le Holter est posé principalement dans 5 cas :
• recherche de troubles du rythme suspectés : symptômes, ECG évocateur, maladie génétique ou pour un simple check-up de contrôle ;
• recherche de troubles de la repolarisation, comme un Printzmetal ou un Brugada. Pour les insuffisances coronaires, le Holter est passé au second plan du fait de l’efficacité des autres méthodes d’investigation ;
• bilan et suivi d’un patient après mise en œuvre d’une thérapeutique rythmologique (pharmacologique, ablation, repos, rééducation, stent ou pontage, pacemaker ou défibrillateur implantable, cardioversion, etc.) ;
• études pharmacologiques, pour quantifier l’effet d’un antiarrythmique, ou vérifier l’absence d’effet arythmogène ;
• recherche de facteurs de risque de mort subite à partir du signal ECG, bien que les différents protocoles proposés ne soient pas entrés en pratique courante.
Marche à suivre pour la pose d’un Holter ou d’un enregistreur d’évènements
(tableau)
La marche à suivre est identique pour le Holter comme pour les enregistreurs à boucle mémoire.
Durée d’enregistrement et nombre de voies : pour un bilan ordinaire, deux voies et 24 h sont suffisantes ; pour une recherche plus fine de l’origine d’une crise (rythme ou décalage de ST), il est préférable de disposer de 3 voies pour la localiser et de prévoir une durée d’enregistrement suffisante pour voir apparaître la crise. Le 12D ou son équivalent par reconstruction à partir de 3 voies est parfois utilisé.
Un bon signal est obtenu avec de bonnes électrodes bien posées, après une légère abrasion de la peau.
L’analyse des données enregistrées au retour de l’appareil
Avec un enregistreur d’évènements, on a « juste » à lire les passages enregistrés, mais parfois on ne trouve rien ou on est perdu dans des milliers de faux positifs déclenchés par des artefacts qui trompent facilement le programme d’analyse automatique (figure 1).
Figure 1. Signal artéfacté pouvant faire croire à la présence d’une fibrillation ventriculaire. Les labels placés à la partie supérieure indiquent la position des QRS dans ce bruit.
Avec un Holter, on procède à une lecture soignée de l’enregistrement. En dehors des corrections habituelles (nettoyage, classification des QRS, seuils de détection des troubles du rythme, etc.), on vérifie qu’aucun passage déclaré en artefact par l’algorithme d’analyse ne contient d’événement critique en les passant rapidement en revue.
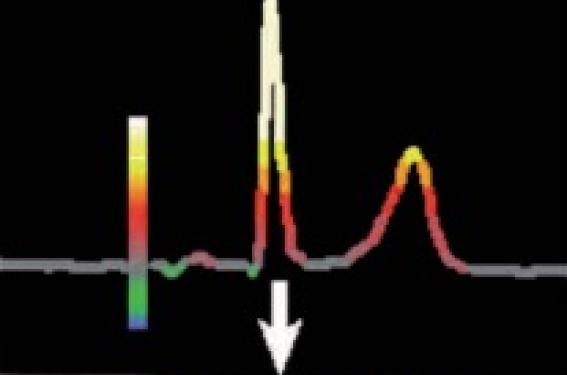
Pour suivre les variations de formes du complexe QRST sur toute la durée de l’enregistrement, on peut lire en mode superposé (mais c’est très long) ou lire le contourogramme : il attribue à chaque point du complexe une couleur en fonction de son amplitude. Toute anomalie de la repolarisation, de la conduction, de l’onde P est mise en évidence (figure 2).
Figure 2. Foyer atrial gauche provoquant par périodes une inversion de l’onde P (rouge si positive, vert si négative).
Les pièges de la lecture à éviter
Bien que ceux propres aux cassettes aient disparus avec les mémoires « solides », on retrouve toujours :
• les artefacts mimant des QRS, reconnus par l’’utilisation des 2 pistes (n’apparaissent généralement que sur l’une d’entre elle). Certains cas exigent beaucoup d’attention (figure 3) ;
• les déconnexions (électrode ou rupture intermittente d’un câble ECG) qui simulent de fausses pauses (figure 4). La courbe d’impédances des câbles ECG (si l’enregistreur le fait) accuse des valeurs élevées par moment (figure 5) ;
• les erreurs d’heure ou de date ; les inversions dans le sens de branchement des électrodes, etc.
Figure 4. Fausse pause causée par un mauvais contact d’électrode ou de câble.
Figure 5. Mesure des impédances des connexions patient: pendant cette période montrant une grande instabilité. Lorsque le contact est bon, les courbes d’impédance (rouge = voie A, verte = voie B) restent en dessous des pointillés. Holter ou enregistreur d’évènements ?
Ces deux techniques ont le même objectif : extraire des échantillons correspondant aux passages anormaux du signal ECG.
En pratique, on doit distinguer les enregistreurs d’événements (EE) déclenchés par le patient (généralement en pressant un bouton) des EE à détection automatique.
Les premiers sont parfaits pour comprendre pourquoi le patient se plaint de symptômes rares : il appuie sur le bouton lorsqu’il le ressent et quelques minutes avant et après sont enregistrées si l’enregistreur est branché en permanence. S’il doit se connecter, il faut que l’évènement dure assez longtemps. On se limite aux événements symptomatiques, mais c’est parfois suffisant pour prendre une décision thérapeutique.
Les seconds sont en principe bien plus intéressants car ils doivent détecter tous les événements, symptomatiques ou non. En pratique, l’algorithme de détection génère beaucoup de faux positifs, des erreurs systématiques et au final, une lecture beaucoup plus longue qu’on pouvait espérer. Il s’y ajoute :
• une préprogrammation délicate (nombre maximal d’événements/h) : avec le risque de perdre les événements suivants, des seuils de déclenchement des troubles du rythme en aveugle avec le risque de ne pas détecter comme il faut ;
• impossible de détecter ou visualiser des données non traitées par l’enregistreur : anomalie de la repolarisation, QT allongé, décalage de ST, intervalle PR, bloc de branche, etc. en cas de décollement partiel d’électrode, les artefacts peuvent saturer les mémoires, ou simplement inhiber l’analyse alors qu’un signal ECG reste visible : on aura alors des « zones aveugles » pendant lesquelles aucune pathologie ne sera détectée et donc enregistrée ;
• documentation souvent trop limitée sur une crise qui dure longtemps : on retrouve un échantillon au démarrage, un échantillon à la fin parfois un peu plus…
Malgré ces limitations, les EE à détection automatique se sont révélés très efficaces pour découvrir des pauses, symptomatiques ou non (bonne sensibilité et bonne spécificité).
Les EE implantables sont comparables EE externes, avec l’avantage de ne pas être soumis aux aléas des électrodes, mais ils sont chers et ont les mêmes limites.
L’enregistreur Holter stocke tout l’ECG sur sa mémoire. Le logiciel d’analyse fonctionne en général sur un ordinateur puissant, avec des algorithmes nettement plus performants que ceux d’un EE. La détection des événements est alors bien plus fiable, et le cardiologue pourra vérifier tout ce qu’il désire et lancer des compléments d’analyse (ST, PR, QT, contouro-gramme, etc.) sur l’ensemble de l’enregistrement.
Un peu de technique
Comme tout le matériel médical, les systèmes Holter et enregistreurs d’événements doivent respecter de nombreuses normes afin d’obtenir le marquage CE.
Les points importants
• La fréquence d’échantillonnage : 200 à 300 Hz assure une bonne qualité. Une fréquence plus basse (128 Hz) n’assurera pas une représentation fidèle du signal ECG.
• La surveillance d’un stimulateur cardiaque nécessite soit un système de reconnaissance dans l’enregistreur, soit une fréquence d’échantillonnage élevée (1 000 Hz) pour une reconnaissance a posteriori. La première solution implique un contrôle de sensibilité difficile si le stimulateur n’émet pas de spikes en permanence. Dans le deuxième cas, le programme d’analyse pourra reconnaître efficacement les spikes à la lecture, avec une sensibilité optimisée.
• La résolution en amplitude : 20 μV à 30 μV imposée par les normes, mais une valeur plus faible assure une meilleure fidélité de restitution, en particulier pour l’onde P.
• La capacité mémoire fixe la durée maximale de l’enregistrement. Sans compression, une fréquence d’échantillonnage de 250 Hz sur 2 voies donne 43,2 mégaoctets/jour avec 1 octet par échantillon.
• Les enregistreurs fonctionnent sur pile ou batterie. Une consommation réduite permet de faire des enregistrements de longue durée, ou d’utiliser plusieurs dizaines de fois la même pile pour des enregistrements de 24 h, ce qui réduit beaucoup le budget pile !
Un petit poids et une petite taille permettent de porter l’appareil en « médaillon » avec un tour du cou, plutôt qu’à la ceinture. Plus discret et plus facile à porter (jour et nuit), cela permet aussi de réduire la longueur des câbles ECG et de diminuer certains parasites.
La présence d’un écran de contrôle est extrêmement pratique pour vérifier au départ la capacité de la pile, l’heure interne, la qualité du recueil du signal ECG et ne pas pouvoir « rater » un enregistrement.
La mesure de l’impédance des électrodes et des câbles : en dehors du fait qu’elle permet de voir quand l’appareil a été porté et si les électrodes restent bien collées (et les câbles en bon état), elle évite au programme d’analyse de prendre en charge des artefacts créés par une électrode en l’air, ce qui réduit considérablement les faux positifs.
Le logiciel de lecture doit présenter, bien entendu, le maximum de qualités avec une bonne ergonomie et des capacités à traiter au mieux le signal ECG pour des utilisateurs plus ou moins exigeants. Le fait de pouvoir traiter un Holter longue durée (quelques semaines) est un atout important, même si l’on en fait que rarement.
Temps d’analyse
On dit que le Holter est chronophage… En fait, si le signal est de bonne qualité (bonnes électrodes, bonne préparation de la peau, bon matériel et bon logiciel), une analyse de routine de 24 h peut s’effectuer, pour un cardiologue ayant une bonne expérience, en 10 minutes environ. Ce temps s’allongera considérablement si le signal est de mauvaise qualité et, bien entendu, si l’on trouve un événement majeur qui engage le pronostic vital du patient !
L’analyse d’un Holter longue durée est plus longue, en comptant environ 1 minute pour vérifier chaque jour supplémentaire.
Lorsqu’on souhaite dépister un événement particulier, on peut simplifier la recherche et gagner beaucoup de temps. Dans le cas d’un dépistage de fibrillation atriale paroxystique ou de flutter, suite à un AVC, on peut simplement balayer les courbes de tendances pour chercher un tel épisode, et vérifier les échantillons.
Compléments
On peut compléter l’enregistreur par divers accessoires :
• le suivi de la pression artérielle (MAPA) : un appareil indépendant est la solution la plus simple ;
• la mesure du flux respiratoire permet de détecter un SAS ;
• la mesure de la position de l’enregistreur, et donc du patient s’il lui est fixé, permet de comprendre l’origine d’une syncope liée à une dysautonomie. Elle permet aussi de voir dans quelle position le patient fait des apnées.
Que choisir ?
Si vous devez vous équiper ou renouveler votre parc Holter, réfléchissez d’abord à ce que vous désirez faire :
- enregistrer juste quelques événements avec un EE en connaissant bien les limitations de cette technique ;
- Holter 24 h classique ; mais peut-être aussi du Holter longue durée pour détecter les évènements survenant rarement chez certains de vos patients.
L’achat d’un système Holter s’amortit en moyenne en 1 à 2 ans.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :