Publié le 25 oct 2016Lecture 5 min
TAVI, un recul de 7 ans : quels résultats ?
C. BOULETI, B. ALOS, B. IUNG, D. HIMBERT, A. VAHANIAN, Service de cardiologie, CHU Bichat, Paris
L’histoire naturelle du rétrécissement aortique (RAC) est très péjorative après l’apparition des symptômes avec une médiane de survie < 5 ans et même < 2 ans en cas d’insuffisance cardiaque(1). Le traitement de référence du RAC serré symptomatique est le remplacement valvulaire aortique (RVA) chirurgical, qui est associé à une mortalité périopératoire faible, de l’ordre de 3 % en l’absence de pontage coronaire(2). Cependant, ce taux augmente dans la population ≥ 75 ans, conduisant à des décisions de non-intervention dans 1/3 des cas(3).
Le TAVI est apparu comme une alternative et s’est imposé dans 2 indications(2,4) : les patients récusés chirurgicalement avec une espérance de vie > 1 an qui s’appuie sur l’étude PARTNER B(5) ou, comme alternative à la chirurgie chez les patients à très haut risque opératoire qui s’appuie sur l’étude PARTNER A(6) et plus récemment COREVALVE US(7).
Les études randomisées ont ainsi permis de poser les indications du TAVI dans les recommandations actuelles mais leur suivi n’atteint que 5 ans. L’évaluation à long terme du TAVI repose donc surtout sur des séries observationnelles, initiées dès les débuts de la procédure. Depuis son développement, le TAVI a évolué, sur les matériaux utilisés et sur le déroulement des procédures.
Les progrès des prothèses
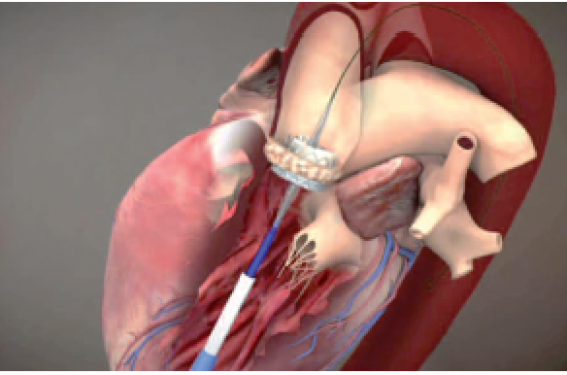
La prothèse Edwards Sapien fut la première utilisée en pratique courante, puis la prothèse Sapien XT, et actuellement la Sapien S3, dotée d’une collerette permettant une diminution des fuites périprothétiques. Les prothèses Sapien sont déployées par gonflage d’un ballon, le plus souvent par un abord transfémoral ou transapical. Elles présentent un taux relativement faible de troubles de conduction, dû à l’implantation strictement valvulaire du dispositif(8).
L’autre type de prothèse est la Medtronic CoreValve qui est auto-expansible. Ce dispositif a une hauteur plus importante en raison d’un ancrage dans l’aorte supra-coronaire et dans la chambre de chasse du VG, les feuillets étant en position supra-annulaire. La fréquence des troubles de la conduction est plus importante avec cette prothèse(8). La CoreValve ne peut être implantée par voie apicale. La dernière génération, la prothèse CoreValve Evolut-R, est recapturable et repositionnable.
De plus en plus de voies d’abord
Voie transfémorale
Après l’abord initial combinant une approche chirurgicale et percutanée, l’abord est actuellement entièrement percutané. C’est souvent l’abord privilégié car il offre les diamètres artériels les plus importants et présente un plus faible taux de complications(9).
Voie sous-clavière/transaxillaire gauche
Elle permet le TAVI avec la prothèse CoreValve chez les patients ne pouvant bénéficier d’un abord fémoral, sans pour autant nécessiter de thoracotomie. Il faut néanmoins une exposition chirurgicale de l’abord, avec une procédure réalisée fréquemment sous anesthésie générale.
Voie transapicale
Elle permet un accès direct antérograde via la pointe du VG, sans passer par l’aorte. Il s’agit d’un abord chirurgical nécessitant une incision intercostale antérolatérale gauche, sous anesthésie générale. Elle est associée à une mortalité plus élevée par rapport à la voie transfémorale.
Voie transaortique
Cette voie consiste en une mini-sternotomie au niveau de l’aorte ascendante, sous anesthésie générale. Le site de ponction aortique et la paroi thoracique sont suturés chirurgicalement en fin de procédure.
D’autres voies ont été développées plus récemment comme l’abord transcarotidien ou par le tronc artériel brachio-céphalique.
Évolution de l’anesthésie
Lors des débuts du TAVI, les procédures étaient réalisées sous anesthésie générale, quel que soit l’abord, avec guidage ETO. Avec l’expérience acquise, les procédures se sont allégées et actuellement, la majorité des implantations effectuées par voie fémorale se font sous anesthésie locale et sédation avec un guidage uniquement par ETT et pour contrôler le résultat notamment les fuites périprothétiques.
Données à 7 ans de suivi
À ce jour, 4 études rapportent un suivi de 6 ans ou plus : dans l’étude de l’hôpital Bichat, la survie était de 31 % à 6 ans(10) et dans celle de Barbanti et de Ludman, à 37 %(11,12). Il n’existe actuellement qu’une étude publiée rapportant un suivi à 7 ans, avec une survie de 28 %(13).
Nous disposons à l’hôpital Bichat d’un suivi à 7 ans pour les patients consécutifs ayant bénéficié d’un TAVI, entre 2006 et 2011, selon les recommandations. L’âge moyen était de 82 ans et 85 % des patients étaient en classe NYHA III ou IV. Cette population était à haut risque opératoire, avec un EuroScore Logistique moyen > 22 %. La mortalité à J30 était de 10 % (29 patients). Le suivi a concerné les 251 survivants 30 jours après l’intervention, avec un suivi complet chez 250 (99,6 %).
Durant le suivi, 153 des 251 patients sont décédés (61 %).
La survie globale à 7 ans était de 25 ± 5 % avec une attrition continue des résultats au cours du temps comme illustré sur la figure.
Figure. Survie jusqu’à 7 ans des 251 patients vivants à J30.
L’analyse multivariée a identifié 8 facteurs prédictifs de mortalité à long terme, 3 pré-procéduraux : cancer, classe NYHA III-IV, taux de créatinine plus élevé et 5 post-procéduraux : Gradient moyen transprothétique plus bas, PAPs plus élevée, régurgitation périprothétique ≥ 2/4, fibrillation atriale et complications hémodynamiques.
Ces données confirment que les comorbidités ont un poids important dans la survie à long terme des patients ayant un TAVI. Leur évaluation approfondie est donc nécessaire, afin d’identifier les patients à risque de ne pas bénéficier de bons résultats.
La présence d’une régurgitation périprothétique comme facteur prédictif de mortalité à long terme est retrouvé dans la plupart des grandes séries observationnelles rapportant un suivi à 5 ans et plus (tableau).
Les études réalisées avec les prothèses les plus récentes, notamment le dispositif Sapien 3, montrent une diminution de la fréquence des régurgitations périprothétiques en post-procédure(14).
Enfin, sur le plan de la durabilité des prothèses valvulaires, aucun patient suivi dans notre série n’a dû avoir de réintervention pour dysfonction de prothèse.
En pratique
Les données à long terme, jusqu’à 7 ans, sont actuellement fournies par les études observationnelles, encore peu nombreuses.
Ces informations sont pourtant cruciales pour la sélection des patients pouvant bénéficier au mieux d’un TAVI, pour éviter les gestes futiles et évaluer les bénéfices apportés au long cours par cette technique.
Ces résultats sont encourageants et permettent d’envisager un élargissement potentiel des indications du TAVI vers les patients à risque opératoire plus faible.
"Cardiologie Pratique : publication avancée en ligne".
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :