Insuffisance cardiaque
Publié le 14 juin 2015Lecture 9 min
Quand nos patients insuffisants cardiaques sortent de l’hôpital…
A. PATHAK, N. BIZARD, I. MARCO, N. COMBES, O. FONDARD, B. DONGAY, M. GALINIER, Unité HTA, Facteur de risque et insuffisance cardiaque ; C2RC (Centre de recherche clinique cardiovasculaire), CHU de Toulouse ; Clinique Pasteur, Toulouse
L’histoire des patients insuffisants cardiaques ne se résout pas à la fin de l’hospitalisation. Cette histoire naturelle est émaillée par un grand nombre d’événements qui vont marquer la vie du patient. Ce patient sera exposé au risque de mort subite, à des hospitalisations récidivantes, à une aggravation de sa maladie avec des périodes de bas débits ou congestion hydrosodée. Enfin, ce patient sera aussi à risque de développer des comorbidités ou des événements non liés directement à l’insuffisance cardiaque mais qui grèveront son pronostic (infections, accidents, chutes, etc.). La prise en charge du patient hospitalisé repose sur la prise en charge des symptômes mais aussi sur la mise en place de moyens pour prévenir la progression de la maladie et ses complications, qu’elles soient cardiovasculaires ou non.
La congestion au cœur du débat
L’insuffisance cardiaque (IC) constitue toujours la première cause d’hospitalisation chez les patients de plus de 65 ans aux États-Unis et dans la plupart des pays du monde occidental(1,2). Plus de 80 % des patients admis ont une aggravation de leur insuffisance cardiaque chronique et pour les 10-20 % restants, l’hospitalisation révèle soit un état d’IC avancée ou au contraire une IC qui était inconnue jusqu’alors. Dans cette situation, une amélioration significative et rapide des signes et symptômes congestifs, grâce à l’utilisation des diurétiques intraveineux ou des vasodilatateurs, n’améliore pas le pronostic des patients quels que soient les moyens utilisés, nouveaux traitements invasifs et/ou pharmacologiques. On estime que 25 % des patients hospitalisés pour IC seront admis de nouveau dans les 30 jours suivant leur sortie, et la mortalité durant cette période s’élève à 10 %. Paradoxalement, ce n’est pas cette épidémiologie descriptive mais les pénalités financières encourues par les centres aux États-Unis ou au Royaume-Uni en cas de réhospitalisation qui ont conduit ces derniers à déve lopper des programmes de recherche pour identifier : les patients à haut risque de réhospitalisation et les stratégies qui limitent ces réhospitalisations. Mais l’objectif de ces programmes ne se cantonne pas aux réhospitalisations puisqu’un patient insuffisant cardiaque peut également développer un tableau de mort subite, un effet indésirable ou une comorbidité.
La phase précoce
La phase précoce, c’est-à-dire juste après l’hospitalisation, constitue la période vulnérable, et c’est durant cette période que le risque d’événement est le plus élevé, le plus souvent sous la forme d’événements liés à une défaillance de la pompe cardiaque. De ce fait, des stratégies d’accompagnement post-hospitalisation, des consultations rapprochées et fréquentes et des stratégies de surveillance biologique (BNP, NT-proBNP) ou autres (appels téléphoniques, monitoring de l’impédance, de l’ECG) ont trouvé naturellement leur place durant cette période vulnérable qui dure en général 2 mois et conduit à au moins 30 % de réhospitalisations.
La physiopathologie de cette période vulnérable s’explique entre autres par un effondrement de l’éjection ventriculaire qui entraîne une augmentation des pressions de remplissage du VG conduisant à la congestion. Les signes de congestion constituent la raison la plus fréquente de réhospitalisation. On estime que plus de 60 % des patients hospitalisés ont des signes congestifs. Pour preuve, dans l’essai CHAMPION(3), les patients bénéficiant du monitoring ambulatoire de la pression dans l’artère pulmonaire, et donc un traitement de leur congestion, avaient une réduction significative des hospitalisations pour IC de près de 30 % (HR = 0,70 ; IC95 % : 0,60-0,84 ; p < 0,001). La prise en charge de ces symptômes permet une résolution rapide du tableau ayant conduit le patient à l’hôpital, mais malgré cette apparente normalisation clinique, les taux de peptides natriurétiques restent élevés. Ainsi dans l’essai EVEREST(4), ce profil de patient (signes de congestions ayant disparu mais avec taux de peptides natriurétiques élevés) présentait un risque résiduel de mortalité à 6 mois de 49 % sur un suivi médian de 9,9 mois. Ainsi malgré l’amélioration clinique, la fonction cardiaque reste altérée avec la persistance d’une défaillance hémodynamique sous la forme d’une élévation des pressions de remplissage du VG, qui entraîne : une réponse mal adaptative cardiaque avec sphérisation du VG, insuffisance mitrale associée parfois à une ischémie sous-endocardiaque qui peut constituer une gâchette aryhtmogène. Le niveau de congestion est également associé à une activation neuro-humorale et inflammatoire faisant le lit d’un remodelage délétère et donc des événements. À ceci s’ajoutent les lésions fonctionnelles ou organiques hépatiques ou rénales qui aggravent le pronostic ou entretiennent ou aggravent de nouveau la congestion. Ainsi ce terrain explique que des augmentations, même mineures, des pressions dans le VG concourent à une augmentation récurrente de la morbidité et de la mortalité. Enfin, au-delà des raisons spécifiques liées à l’insuffisant cardiaque, un grand nombre de facteurs supplémentaires non spécifiques concourent également à augmenter le risque d’événements dans la période post-hospitalisation tels que le manque de sommeil, la perte de poids ou parfois la restriction diététique ou calorique trop stricte, le déconditionnement musculaire provoqué par l’alitement mais aussi tout le volet imputable aux troubles cognitifs innés ou acquis (prescriptions de sédatifs et/ou hypnotiques, perte de repères spatiotemporels liée à l’hospitalisation d’un sujet âgé)(5).
Quelles stratégies pour réduire le risque d’événements précoces (mortalité ou réhospitalisations) ?
Peu de données factuelles sont à notre disposition pour démontrer qu’une stratégie efficiente existe, capable de réduire le risque de récidives chez des patients admis pour IC. Durant les 10 dernières années, les essais de phase 3 se sont tous avérés négatifs pour des molécules qui pourtant apparaissaient innovantes sur le plan physiopathologique et même durant les premières phases de développement (tolvaptan, nesiritide, aliskiren., etc.)(6-9).
On peut quand même retenir l’intérêt des stratégies non pharmacologiques s’appuyant sur l’éducation thérapeutique, le recueil de données subjectives ou objectives ou la visite de professionnels de santé au domicile des patients. Ainsi une métaanalyse de ce type d’approches retrouve un effet non significatif à 3 mois (OR = 0,77 ; IC95 % : 0,60-1,00) qui le devient à 6 mois (OR = 0,75 ; IC95 % : 0,66-0,86) sur la mortalité et les hospitalisations. De même, les approches multidisciplinaires s’appuyant sur des cliniques d’IC apportent le même type de bénéfice tant sur la mortalité (OR = 0,56 ; IC95 % : 0,34-0,92) que sur les hospitalisations (OR = 0,70 ; IC95 % : 0,55-0,89) à 6 mois. Mais ces études reposent sur des échantillons de patients qui restent faibles (souvent moins de 300 patients), sont pour la plupart monocentriques et les interventions prises en compte dans cette métaanalyse sont très hétérogènes d’une étude à l’autre(10). Enfin lorsqu’on analyse des stratégies qui s’appuient sur du monitoring à distance ou par téléphone, il s’agit alors souvent d’études observationnelles et lorsque la métho dologie est adapté on observe une absence de relation « dose/effet »(11-14). Autrement dit, l’amplification de ces stratégies ne concourt pas à une baisse supplémentaire du risque d’événements. Même les attitudes plus pragmatiques (réduction ou contrôle de l’apport en sel, prolongation de la durée de l’hospitalisation afin de s’assurer que le patient qui quitte l’hôpital est à risque moindre) produisent des résultats discordants(15-19).
Quelles solutions dans ce contexte ?
Optimisation des stratégies existantes
Les registres nous montrent que plus de 80 % des patients qui sont admis pour IC avec dysfonction VG systolique (FE < 35 %) sont sous bêtabloquants et bloqueurs du SRAA, deux stratégies sont connues pour réduire la mortalité et le risque de réadmission sur une période allant de 60 à 90 jours. L’optimisation passe non seulement par une exposition à ces médicaments de fond mais aussi par une augmentation de la posologie des bloqueurs du SRAA comme le rappellent l’étude ATLAS avec le lisinopril, ou plus récemment un essai HEEAL démontrant l’intérêt de doses plus fortes de losartan chez l’insuffisant cardiaque(20). Une option reste l’augmentation de la prescription des antagonistes des récepteurs au minéralocorticoïdes sous surveillance de la fonction rénale et de la kaliémie. Dans des populations particulières (sujets noirs-américains), le recours à la dihydralazine ou à l’isosorbide dinitrate est une solution validée mais seuls 25 % des patients éligibles en bénéficient aux États-Unis. Les résultats récents de l’essai PARADIGM-HF avec le LCZ 696, actuellement en cours d’évaluation par les agences, contribueront là aussi à améliorer la prise en charge fondée sur les preuves et les recommandations(21-24). De même, l’hospitalisation peut être mise à profit pour réévaluer l’intérêt d’une approche par resynchronisation et/ou la mise en place d’un défibrillateur automatique implantable.
Qu’attend-on d’un médicament pour un patient IC hospitalisé pour décompensation cardiaque ?
Le cahier des charges est simple, ce médicament doit : améliorer l’éjection ventriculaire et l’hémodynamique sans augmentation de la FC, de la PSA ou de la demande myocardique en oxygène ; les symptômes ; le profil neuro-humoral ainsi que la balance bénéfice-risque de ce médicament lorsqu’il est rajouté au traitement de fond de l’insuffisance cardiaque. La digoxine pourrait être un allié de choix(25,26). En effet son arrêt est associé à une augmentation du risque d’événements(27) et certaines analyses en sous-groupe de l’essai DIG montrent un intérêt de ce médicament sur la prévention de la morbi-mortalité et des réhospitalisations(28). Néanmoins, l’étude DIG est neutre sur l’évaluation du critère de jugement principal dans sa globalité et le risque d’effet bathmotrope avec cet agent dans les cardiopathies ischémiques reste significatif. De plus, une métaanalyse très récente incluant 326 426 patients montre plutôt une augmentation de la mortalité et ce, même chez les patients en FA(29). Enfin dans une situation ou le recours aux diurétiques entraîne souvent des hypokaliémies, l’interaction pharmacodynamique avec la digoxine est à risque.
Dans ce contexte, quelle place pour l’ivabradine ?
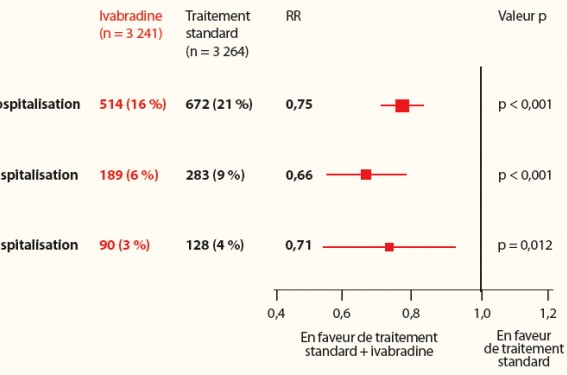
Dans ce contexte particulier, on comprend l’intérêt de l’ivabradine. Cet antagoniste sélectif des canaux If répond aux critères de choix d’un médicament dans cette situation. Chez les patients insuffisants cardiaques sévères, une administration IV d’ivabradine induit une amélioration immédiate de l’éjection ventriculaire avec une augmentation significative de 51 % du volume d’éjection systolique(30). Ce bénéfice hémodynamique s’explique au-delà de l’effet bradycardisant par un effet directement sur la fonction contractile myocardique. Dans une étude portant sur 411 patients, on observe une amélioration du volume d’éjection et un remodelage inverse avec une réduction des volumes télésystolique et télédiastolique ainsi qu’une amélioration de la fraction d’éjection(31). L’ivabradine est reconnue pour diminuer la symptomatologie des patients IC, mais également la morbidité, les hospitalisations pour IC et la mortalité. Ainsi dans l’étude SHIFT, le critère de jugement primaire combiné (mortalité cardiovasculaire ou hospitalisation dues à une aggravation de l’IC) a été significativement et précocement réduit de 18 % grâce à l’action de l’ivabradine (p < 0,0001)(32,33). Au-delà, le suivi des patients de l’essai SHIFT a montré que le bénéfice portait également sur les récidives d’hospitalisations pour IC comme le montre la figure(34) mais aussi les réhospitalisations précoces à 30 jours(35).
SHIFT : récidive d'hospitalisations pour insuffisance cardiaque.
Les données précliniques et cliniques montrent que l’ivabradine n’a pas d’effets délétères sur le profil neuro-humoral des patients. Au contraire, la réduction de la FC et l’amélioration de l’éjection ventriculaire concourent à réduire l’activité des systèmes neuro-humoraux. Enfin les analyses en sous-groupe ont montré que ce médicament potentialise le bénéfice du traitement de fond de l’IC sous couvert d’une surveillance de la fréquence cardiaque. Il répond donc largement au cahier des charges d’un médicament souhaitable dans cette situation. Ces données ont contribué à la modification des recommandations européennes qui désormais valident l’intérêt de l’ivabradine dans la prise en charge de l’IC chronique. Le temps de l’hospitalisation ou la consultation précoce post-hospitalisation sont un temps de choix pour introduire ce médicament et ainsi réduire dans cette population à haut risque l’incidence des événements ultérieurs. Dans ce contexte, une FC élevée, reconnue comme facteur de risque des récidives d’événements dans l’IC est aussi un indicateur de choix pour identifier le patient vulnérable qui pourrait bénéficier de cette approche pharmacologique.
En pratique
L’hospitalisation d’un patient insuffisant cardiaque constitue un temps particulier pour le patient mais surtout une opportunité pour le soignant d’identifier un patient à haut risque qui est dans une période vulnérable, c’est-à-dire à haut risque d’événements et ce, dès sa sortie de l’hôpital.
Tout doit être mis en oeuvre dans ce temps pour réduire ce risque.
La prise en charge de la congestion et l’adaptation du traitement selon les recommandations constituent un temps fort.
Une fréquence cardiaque ou un taux de peptides natriurétiques élevé constituent des marqueurs de risque puissants qui identifient les patients chez lesquels les traitements pharmacologiques ou non doivent être optimisés le plus rapidement possible.
L’avenir nous dira si certains nouveaux médicaments ou nouvelles formes de prise en charge (utilisation de dispositifs implantables, mode de surveillance par e-santé, réorganisation de la filière de soins) permettront d’améliorer l’histoire naturelle de ce patient vulnérable.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :